Krankenhäuser und Kassen streiten öffentlich wie juristisch über Rechnungsprüfungen durch den MDK. Im Krankenhausbereich gilt das Wirtschaftlichkeitsgebot des SGB V in besonderem Maße. Jede zweite der geprüften Abrechnungen ist falsch. Die Diskussion sollte daher dringend versachlicht werden.
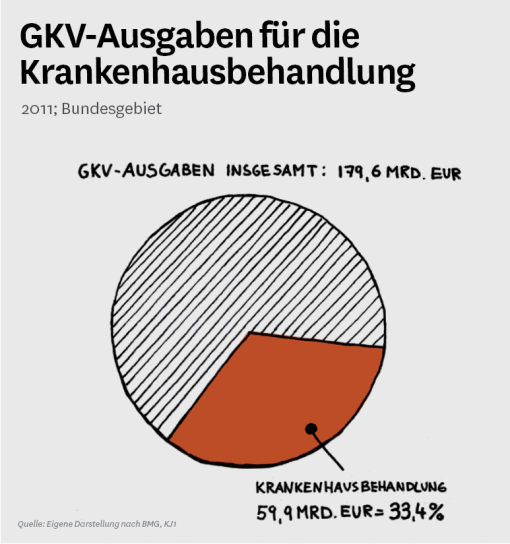
Das Krankenhaus als mit Abstand ausgabenstärkster Leistungssektor ist das Feld, in dem sich das Wirtschaftlichkeitsgebot des Sozialgesetzbuchs (SGB) V in besonderer Weise kristallisiert. Rund zwei Millionen Versicherte der BARMER GEK erhalten hier Leistungen im Rahmen des Sachleistungsprinzips (§ 2 SGB V). 2011 wurden dafür rund 7,15 Milliarden Euro aufgewandt, was einer Steigerung der Ausgaben gegenüber dem Vorjahr um 3,16 Prozent entspricht.
Das Wirtschaftlichkeitsgebot gibt zwingend vor, dass Leistungen ausreichend, zweckmäßig und wirtschaftlich sein müssen. Auch dürfen sie das Maß des Notwendigen nicht überschreiten. Hieraus folgt, dass gesetzliche Krankenkassen Leistungen, die nicht notwendig oder unwirtschaftlich sind, nicht bewilligen dürfen (§ 12 SGB V).
Für die stationäre Versorgung im Krankenhaus ein besonderes Spannungsfeld zwischen den Leistungserbringern und den gesetzlichen Krankenkassen. Verstärkt wird es durch das Vergütungssystem, das überwiegend über Diagnosis Related Groups (DRG)- Fallpauschalen regulativ wirkt. Die Vielzahl an Operationen- und Prozedurenschlüsseln und die Verschlüsselung von Diagnosen nach den für die Abrechnung relevanten vielfältigen deutschen Kodierrichtlinien bilden mit der vielfach unterschiedlichen Auslegung theoretisch möglicher Kodiervarianten den Nährboden für Konflikte. Noch einmal verstärkend wirken die monetär motivierten Entscheidungen einzelner Leistungserbringer, die ihre Gewinnorientierung in den Vordergrund stellen.
Gesetzliche Pflicht zur Leistungsprüfung
Die Krankenkassen sind in gesetzlich bestimmten Fällen verpflichtet, Leistungen zu prüfen. Das gilt für deren Voraussetzungen, Art und Umfang und bei Auffälligkeiten. Geprüft wird die ordnungsgemäß gestellte Abrechnung, wobei eine gutachterliche Stellungnahme des Medizinischen Dienstes der Krankenversicherung (MDK) behilflich ist (§ 275 Abs. 1 S. 1 SGB V). Für diese Prüfungen gelten Rahmenbedingungen, die die Krankenkassen gegenüber den Leistungserbringern in eine schlechtere Position bringen.
Zwei Details mögen das illustrieren: Während die Prüfanzeige des MDK an die Krankenhäuser spätestens sechs Wochen nach Eingang der Rechnung erfolgt sein muss (§ 275 Abs. 1c SGB V), gibt es im Gegenzug derzeit keinerlei gesetzliche Vorgabe, wann Krankenhäuser die zur MDK-Prüfung erforderlichen Unterlagen an den MDK übersenden müssen. Das zweite Beispiel bezieht sich auf die Verpflichtung der Kassen, eine Aufwandspauschale in Höhe von 300 Euro zu zahlen, wenn nach der Prüfung über den MDK keine Minderung des Rechnungsbetrages erfolgt. Wenn aber eine Rechnung korrigiert werden muss und der Rechnungsbetrag gemindert wird, müssen Krankenhäuser keine Aufwandspauschale zahlen, sondern lediglich den Differenzbetrag an die Krankenkasse leisten. Hier fehlen schlicht der positive Anreiz und die Motivation, von Anfang an eine „korrekte“ Rechnung zu fakturieren. Diese Schieflage wird durch das Bundessozialgericht in seinem Urteil vom 22. Juni 2010 (B 1 KR 29/09 R) kritisiert: „Die Aufwandspauschale ist ein gesetzliches Novum, dem auf Seiten der Krankenkassen keine entsprechende spiegelbildliche Begünstigung gegenübersteht.“
Zahlreiche anhängige Verfahren
Dass sich die heutige Gemengelage längst noch nicht entschärft hat, liegt primär daran, dass weiterhin fast 50 Prozent der Rechnungen falsch gestellt sind, die 2011 einer Prüfung durch die Krankenkassen unter Einschaltung des MDK unterzogen wurden. Neben dem aktuell hohen Anteil falsch fakturierter Rechnungen geraten derzeit immer mehr Aspekte der prozessualen Verfahrensabläufe des Prüfgeschehens in den Fokus. So hat beispielsweise das Bundessozialgericht am 16. Mai 2012 höchstrichterlich bestätigt, dass bei Abrechnungsprüfungen der MDK nicht in jedem Fall einzuschalten ist (B 3 KR 14/11 R). Mit dieser Entscheidung wird ein Urteil des Landessozialgerichts Niedersachsen/Bremen vom 13. Juli 2011 (L 1 KR 501/10) aufgehoben, welches zu Unrecht davon ausgegangen war, dass eine MDK-Einschaltung zwingend sei.
Abzuwarten bleibt, wie das Bundessozialgericht in der unter dem Aktenzeichen B1 KR 24/11 R anhängigen Revision über das Urteil des Landessozialgerichts Bayern (L 5 KR 14/11) zur „Zeitnähe von MDK-Prüfungen“ entscheiden wird. Unter Umständen erfolgt im Zusammenhang mit weiteren beim Bundessozialgericht anhängigen Revisionsverfahren eine Klarstellung hinsichtlich der sich in der obergerichtlichen Rechtsprechung zwischenzeitlich vermengenden Problemkonstellationen der Zulässigkeit von nachträglichen Vergütungsforderungen von Krankenhäusern sowie der Zulässigkeit der Rückforderungen von Krankenkassen innerhalb der Verjährungsfrist nach abgeschlossenen MDK-Prüfungen.
Die Diskussionen zwischen Leistungserbringer und Krankenkassen wegen der Rechnungsprüfungen sollten auf ein sachliches Niveau zurückgeführt werden. Die Entscheidung des Bundessozialgerichts vom Mai 2012 verdeutlicht, dass Krankenkassen durchaus in ihren Rechten gestärkt sind, den direkten Dialog mit den Krankenhäusern zu führen. Klärende bilaterale Gespräche auf Augenhöhe sind einer individuellen Problemlösung vor Ort dienlich. Wenn sich eingefahrene Abrechnungsgewohnheiten ändern – wenn man also auch bei Leistungserbringern bereit ist, im Rahmen der Fakturierung hinzuzulernen –, ist es möglich, zumindest teilweise das Spannungsfeld „Krankenhaus – Krankenkasse“ zu entkrampfen. Kooperation statt Konfrontation, wohl wissend, dass die Abrechnung von Krankenhausleistungen heute fast schon eine Kunst ist, sollte im Fokus stehen.
Link





 Gesunde Lebenswelten – Ein Angebot der Ersatzkassen
Gesunde Lebenswelten – Ein Angebot der Ersatzkassen Landesbasisfallwerte 2026
Landesbasisfallwerte 2026 ICF – Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit
ICF – Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit Beitragsbemessungsgrenzen und Beitragssätze 2026
Beitragsbemessungsgrenzen und Beitragssätze 2026 Heilmittelversorgung – Verträge und Vergütungen
Heilmittelversorgung – Verträge und Vergütungen


