Es ist wie so oft seit seiner Einführung: Der morbiditäts- orientierte Risikostrukturausgleich (Morbi-RSA) ist in der Diskussion, diese Diskussion wird leidenschaftlich geführt. Und es ist wie immer: Streit ist vorprogrammiert, wenn es ums Geld geht. Neben unterschiedlichen Vorstellungen gibt es aber auch viele Gemeinsamkeiten. Und gerade diese Gemeinsamkeiten erhöhen die Handlungsmöglichkeiten der noch amtierenden Bundesregierung.
Es sind nur noch wenige Monate bis zur parlamentarischen Sommerpause 2017. Die CDU-, CSU- und SPD - Koalitionäre haben in ihrer Amtsperiode eine ganze Reihe von gesundheitspolitischen Themen „abgeräumt“. Dazu zählen vor allem Gesetze zur Verbesserung der Versorgung und zur Stärkung der pflegerischen Versorgung. Nur am Anfang dieser Legislaturperiode sah die neu gewählte Koalition aus CDU, CSU und SPD die Notwendigkeit, erneut große Veränderungen am Finanzierungssystem der gesetzlichen Krankenversicherung (GKV) vorzunehmen. Das 2014 beschlossene GKV- Finanzstruktur- und Qualitäts-Weiterentwicklungsgesetz (GKV-FQWG) wandelte den bisherigen einkommensunabhängigen Sonderbeitrag von 0,9 Prozent – den bis- her nur die Mitglieder gezahlt hatten – ab 1. Januar 2015 in einen individuell von der Krankenkasse festzulegenden prozentualen Zusatzbeitragssatz um. Der durchschnittliche Zusatzbeitragssatz wurde zu Beginn auf 0,9 Prozent der beitragspflichtigen Ein- nahmen festgesetzt. Krankenkassen müssen nun diesen Zusatzbeitragssatz erhöhen, wenn sie mit den Zuweisungen des Gesundheitsfonds nicht auskommen. Der allgemeine Beitragssatz zur GKV blieb weiterhin bei 14,6 Prozent und wird seitdem je zur Hälfte von Arbeitnehmern und Arbeitgebern aufgebracht. Die Zusatzbeitragssätze zahlen allein die Mitglieder. Der Gesetzgeber versprach sich von dieser Regelung die Stärkung des Krankenkassenwettbewerbs.
Der Höhe des Zusatzbeitragssatzes der einzelnen Krankenkasse wurde zum Preissignal für die Mitglieder. Krankenkassen mit niedrigen Zusatzbeitragssätzen gewannen Mitglieder, Krankenkassen mit hohen Zusatzbeitragssätzen verloren entsprechend Mitglieder. Solange die Unterschiede in den Zusatzbeitragssätzen allein auf gute Wirtschaftlichkeit und gutes Management der Krankenkassen zurückzuführen sind, ist das genau der von der Politik gewollte Wettbewerb. Allerdings stellte sich zunehmend heraus, dass die großen Unterschiede in den kassenindividuellen Zusatzbeitragssätzen eben nicht durch unwirtschaftliches Handeln erklärbar sind.
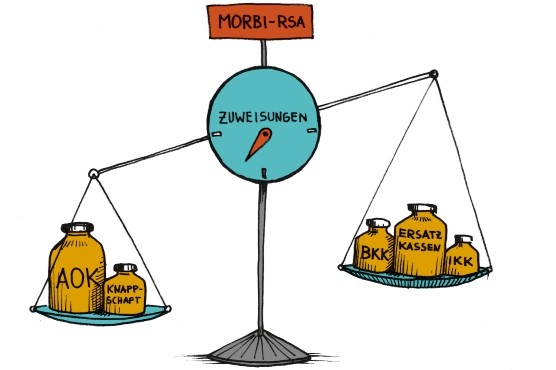
Diese Unterschiede sind auf ungerechtfertigte Überdeckungen und ungerechtfertigte Unterdeckungen des Morbi-RSA zurückzuführen. Erhalten die Krankenkassen mehr Zuweisungen aus dem Gesundheitsfonds als sie für die gesundheitliche Versorgung ihrer Versicherten benötigen, spricht man von Überdeckung. Kassen mit Unterdeckungen sind dann umgekehrt nicht in der Lage, ihre Versicherten allein mit den Zuweisungen zu versorgen, sie müssen ihren Zusatzbeitragssatz erhöhen. In Zahlen: Im Jahr 2014 betrug die Überdeckung der AOK 888 Millionen Euro, die Unterdeckung bei den Ersatzkassen –433 Millionen Euro. Auch bei den Betriebs- und Innungskrankassen nehmen die Unterdeckungen zu. Ungerechtfertigte Über- und Unterdeckungen führen heute zu einer Spanne der kassenindividuellen Zusatzbeitragssätze von 0 bis 1,9 Prozent. Krankenkassen mit Unterdeckungen erhalten nicht ausreichende Zuweisungen gemäß den bei ihnen versicherten Risiken. Der heutige Morbi-RSA erfüllt nicht mehr sein Ziel, faire Wettbewerbsbedingungen zu schaffen. Diese Spann- weite ist für Krankenkassen mit hohen Zusatzbeitragssätzen wettbewerbsgefährdend. Aus Sicht der Ersatzkassen ist hier der Gesetzgeber gefordert, beide Ziele des Morbi- RSA in den Fokus zu nehmen: Auf der Ebene der Kassen zeigen sich ungerechtfertigte Wettbewerbsnachteile durch Unterdeckungen mit der Folge hoher Zusatzbeitragssätze, auf der Ebene der Versicherten ist die Zielgenauigkeit des Morbi-RSA dagegen unbestritten hoch.
Der Gesetzgeber sah bereits im GKV-FQWG Nachbesserungsbedarf am Morbi-RSA. Er beauftragte das Bundesversicherungsamt (BVA), Gutachten in Auftrag zu geben, in denen Modelle für eine zielgerichtetere Ermittlung der Zuweisungen zur Deckung der Aufwendungen für Krankengeld und für sogenannte Auslandsversicherte vorgeschlagen werden sollen. Diese Gutachten wurden 2016 vorgelegt. Durch ein Gerichtsverfahren kam es bereits zu Änderungen bei den Zuweisungen für die sogenannten Sterbefälle. Gleichzeitig nutzte der Gesetzgeber die Möglichkeit, Übergangsregelungen bei der Berücksichtigung des Krankengelds und bei den sogenannten Auslandsversicherten einzuführen. Weiteren Änderungsbedarf hat der Gesetzgeber in dieser Legislaturperiode bisher nicht gesehen. Das kann und muss sich aber ändern: Diese Bundesregierung kann noch grundlegende Weichenstellungen beschließen, die notwendige Korrekturen am Morbi-RSA vorbereiten können.
Das wäre mal was Neues und es wäre wegweisend: der Gesetzgeber als Visionär. In der Regel werden noch nicht erledigte Aufgaben am Ende einer Legislaturperiode mit großer Hast „noch schnell abgeräumt“. Bundesgesundheitsminister Hermann Gröhe scheint aber eine andere Agenda gehabt zu haben: Die meisten Vorhaben sind bereits heute „abgeräumt“ und so bliebe Zeit, sich schon Gedanken über das „Morgen“ – die nächste Legislaturperiode – zu machen. Zugegeben, das klingt vielleicht politisch naiv und wäre ungewöhnlich für Politiker, die gemeinhin nur in Wahlzyklen denken.
Unbestritten ist, dass alle Beteiligten die Notwendigkeit einer Weiterentwicklung des Morbi-RSA sehen. Unbestritten ist auch, dass der Morbi- RSA das technische Fundament für den Krankenkassenwettbewerb ist. Und unbestritten ist zuletzt auch, dass er als lernendes System in der Lage ist, für ausbalancierte faire Wettbewerbsbedingungen zu sorgen. Es gibt Positionierungen der Ersatzkassen, der Betriebs- und Innungskrankenkassen und auch der AOK. Alle Stellungnahmen analysieren die derzeitige Situation und machen Vorschläge zur Weiterentwicklung des Morbi-RSA. Jeder der Akteure betont die Notwendigkeit, den Morbi-RSA weiterzuentwickeln. Dies ist ein wichtiges Signal an die politischen Entscheidungsträger, dass jetzt Grundlagen für weitere Reformen gelegt werden können ohne Gefahr, in das oft verminte Interessengeflecht der Akteure gezogen zu werden.
Visionär wäre, wenn bereits zum Ende dieser Legislaturperiode die gesetzlichen Grundlagen für not- wendige zusätzliche Datenlieferungen der Krankenkassen an das BVA geschaffen würden. Dann könnten für die noch nicht vom BVA zu bewertenden Reformvorschläge finanziell wirksame Berechnungen als Entscheidungsgrundlage vorgelegt werden. Beispiel Auslandsversicherte: Für Versicherte, die im Ausland behandelt wurden, gab es jahrelang zu viel Geld aus dem Fonds, weil die Kosten im Ausland meist geringer sind. Die Ersatzkassen regen hier an, zukünftig – wie im Gutachten (Wasem, Lux, Schillo: Gutachten zu Zuweisungen für Auslandsversicherte nach § 269 Abs. 3 SGB V i. V. m. § 33 Abs. 4 RSAV, Duisburg-Essen 2016) angeregt – die Zuweisungen im Morbi-RSA auf der Grundlage der jährlichen landesspezifischen Rechnungssummen vorzunehmen. Dafür müssten aber die erforderlichen Daten erhoben werden, die gesetzgeberischen Voraussetzungen für diese neuen Datenmeldungen sollten im ersten Halbjahr 2017 geschaffen werden.
Beispiel Einführung eines Regionalfaktors: Kassen, deren Versicherte vor allem in Regionen mit einer hohen Krankenhaus- und Ärztedichte wohnen, sind gegenüber Kassen in dünn besiedelten Gebieten, etwa in Ostdeutschland, derzeit im Nachteil. Die Überversorgung einiger vor allem regionaler Kassen mit Geld aus dem Fonds ist seit Jahren offensichtlich. Die Versorgungsstrukturen und Preise in den Regionen sind von den Krankenkassen weitestgehend nicht beeinflussbar. Es ist Konsens, dass der Morbi-RSA Faktoren ausgleichen soll, auf die die Krankenkassen keinen Einfluss haben. Die Einführung einer Regionalkomponente wird seit Jahren diskutiert und verschiedene Gutachten haben Wege aufgezeigt. Gerade in dieser Thematik gilt es, einen visionären Blick darauf zu werfen. Grundvoraussetzung: Die Grundlagen für neue Datenlieferungen sind gesetzestechnisch einzuführen. Das BVA muss die verschiedenen Optionen berechnen können als Grundlage für eine politische Entscheidung.
Beispiel Hochrisikopool: Jede Krankenkasse hat Versicherte, bei denen für bestimmte Krankheiten extrem hohe Kosten entstehen. Es ist in der Regel Aufgabe großer Versicherten- kollektive, diese Risiken abzufedern. Hat aber eine Krankenkasse überproportional viele sehr teure Patienten oder ist eine Krankenkasse zu klein für einen internen Ausgleich, können diese Risiken den Fortbestand dieser Krankenkassen gefährden. Bereits 2002 bis 2009 war deshalb ein Risikopool eingeführt worden, der reibungslos funktionierte. Auf der Grundlage der damaligen Gesetzesregelungen könnte umgehend ein Hochrisikopool eingeführt werden, der wettbewerbliche Nachteile abfedert, die nicht von den Krankenkassen beeinflussbar sind, mehr noch: die auch nicht von den Krankenkassen beeinflusst werden sollen.
Die heftigen Auseinandersetzungen Ende 2016 um Betreuungsstrukturverträge und um Vorwürfe, Krankenkassen würden Einfluss auf die ärztliche Diagnosekodierung nehmen, haben deutlich gemacht, dass auch das Thema der Krankheitsauswahl und der Festlegung der Berechnungsmethode unter die Lupe genommen werden muss. Die Ersatzkassen sprechen sich hier für eine Umstellung der bisherigen Berechnungsmethode (logarithmische Prävalenzgewichtung) aus. Dies kann im routinemäßigen Festlegungsverfahren des BVA geändert werden. So können Manipulationsanreize kurzfristig verringert werden.
Und die Streichung der heutigen Zuschläge für Erwerbsminderungsrentner (EMG-Zuschläge) und der Zuschläge für die Programmkostenpauschale bei Disease-Management-Programmen (DMP) können den Morbi-RSA um nicht mehr benötigte Detailregelungen entlasten. Mit der Einführung des Morbi-RSA sind EMG-Zuschläge systemfremd, die krankheitsbedingte Ausgabenbelastung wird heute über die Morbidität erfasst. Die Zuschläge für die DMP-Programmkostenpauschale sollten die neue Versorgungs- form DMP befördern. Das ist heute nicht mehr nötig und im Übrigen in einem versorgungs- neutral ausgestalteten Morbi-RSA ebenfalls systemfremd.
Angesichts vieler Unabwägbarkeiten im Wahlkampf 2017 und im Ausgang der Bundestagswahlen im September 2017 könnte eine Reform des Morbi-RSA also bereits heute vorbereitet und eingeleitet werden. Ein stabiles Fundament für politische Entscheidungen könnte diese Regierung noch bei Reformvorschlägen legen, die einer datenbasierten Bewertung bedürfen. Auf der Basis dieses Fundamentes ließen sich Koalitionsverhandlungen, Koalitionsvertrag und Gesetzreformen „zimmern“. Damit ließe sich ein konfliktträchtiges Thema sogar noch im Wahljahr geräuschlos abräumen, garniert mit der Botschaft, bereits Gestaltungsverantwortung für die Zukunft zu übernehmen.








 Gesunde Lebenswelten – Ein Angebot der Ersatzkassen
Gesunde Lebenswelten – Ein Angebot der Ersatzkassen Landesbasisfallwerte 2026
Landesbasisfallwerte 2026 ICF – Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit
ICF – Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit Beitragsbemessungsgrenzen und Beitragssätze 2026
Beitragsbemessungsgrenzen und Beitragssätze 2026 Heilmittelversorgung – Verträge und Vergütungen
Heilmittelversorgung – Verträge und Vergütungen


