Seit vielen Jahren forscht Prof. Dr. Dr. Thomas Gerlinger im Bereich Prävention und Gesundheitsförderung in Deutschland und im internationalen Vergleich. Im Interview spricht der Politikwissenschaftler und Soziologe über den Wert von Prävention, die Bedingungen guter Gesundheitsförderung und die Herausforderungen mit Blick auf eine Reform des Präventionsgesetzes.

Welche Bedeutung schreiben Sie der Prävention und Gesundheitsförderung zu, auch mit Blick auf den Stellenwert im Gesamtgefüge der Gesundheitsversorgung?
Thomas Gerlinger: Prävention und Gesundheitsförderung sind wichtig, weil es um Lebensdauer und Lebensqualität geht. Gerade im Kinder- und Jugendbereich ist Prävention von besonderer Bedeutung. Wenn Kinder beispielsweise psychische Probleme haben oder an Adipositas leiden, ist die Wahrscheinlichkeit relativ groß, dass sie Diabetes bekommen und vielleicht lebenslang an das Gesundheitssystem gebunden sind, mit den ganzen Einschränkungen an Lebensqualität, die damit einhergehen, und mit den Kosten, die das hervorruft. Allerdings ist der Stellenwert noch nicht hoch genug. Prävention sollte eine starke Säule im Gesundheitswesen sein. Das ist noch nicht der Fall. Aber es hat sich in den vergangenen Jahren schon viel verbessert. Es wird viel mehr Wert auf gesundheitsgerechtes Verhalten gelegt. Dazu zähle ich vor allem Maßnahmen zur Tabakkontrolle, zur Eindämmung des Alkoholmissbrauchs, Bewegungsförderung. Und es gibt teilweise auch Verbesserungen in der Verhältnisprävention.
Was genau heißt Verhältnisprävention?
Wir unterscheiden zwischen Verhaltensprävention und Verhältnisprävention. Verhaltensprävention zielt auf die Veränderung des individuellen Verhaltens, auf die Steigerung individueller Ressourcen für ein gesunderes beziehungsweise gesundheitsgerechtes Verhalten. Verhältnisprävention meint die Veränderung von Lebensverhältnissen. Idealerweise sollte beides zusammengehen. Aus vielen Studien wissen wir, dass reine Verhaltensprävention oftmals nicht nachhaltig wirkt. Nehmen Sie das Beispiel des Jo-Jo-Effekts, der nach einer Gewichtsreduktion wieder zur Gewichtszunahme führt. Wichtig ist daher die Verzahnung von Verhaltens- und Verhältnisprävention. Die Weltgesundheitsorganisation betont, wie wichtig es ist, Bedingungen zu schaffen, die es den Menschen erleichtern, sich gesundheitsgerecht zu verhalten.
Was sind das für Bedingungen?
Große Einflussfaktoren für unsere Gesundheit sind sicherlich die Arbeitsbedingungen, die sozialen Lebensverhältnisse und die Umweltbedingungen. Die Arbeit kann Quelle von Gesundheit sein, aber auch von Krankheit. Gleiches gilt für die sozialen Lebensverhältnisse. Armut und Ungleichheit haben negative Auswirkungen auf die Gesundheit. Hier sind alle Politikfelder gefordert. Für die Individuen spielt Bildung eine wichtige Rolle. Wer nicht gut qualifiziert ist, verdient schlechter, muss häufig schlechtere Arbeitsbedingungen hinnehmen und kann sich dann möglicherweise nur eine Wohnung an einer lauten Verkehrsstraße leisten. Das zeigt sehr schön, wie die verschiedenen Faktoren ineinandergreifen.
Wo lassen sich hier die Hebel für eine umfassende Prävention und Gesundheitsförderung ansetzen?
Es lassen sich zumindest drei Kriterien benennen, die eine gute Praxis von Gesundheitsförderung, Primärprävention und betriebliche Gesundheitsförderung ausmachen sollten. Ein wichtiger Faktor ist die Partizipation. Auf allen Stufen bedarf es einer ausgedehnten Beteiligung der Betroffenen. Ein zweiter wichtiger Punkt ist, dass Gesundheitsförderung alle Teile der Organisation erfassen muss. Drittens ist die Bedarfserhebung wichtig, die sich auf die Verminderung gesundheitlicher Ungleichheit richten muss. Es gilt, einen gewichtigen Teil der Aktivitäten dorthin zu legen, wo es den größten Bedarf gibt. Und der ist wiederum bei den sozial Schwächsten. An dieser Stelle sind vor allem mehr sogenannte Settings gefragt, die auch Lebenswelten genannt werden und im Präventionsgesetz, das 2015 in Kraft getreten ist, begrifflich verankert sind. Settings sind soziale Umgebungen, in denen Menschen leben und eben auch Gesundheitsförderung stattfinden kann, beispielsweise im Stadtviertel, Krankenhaus, Pflegeheim oder am Arbeitsplatz.
Sie haben das Präventionsgesetz angesprochen. Schon vor 2015 hat es mehrere Anläufe für ein entsprechendes Gesetz gegeben, ohne Erfolg.
Das berührt die Geschichte der Reformgesetzgebung. Grundsätzlich lässt sich feststellen, dass die ganze Akteurslandschaft in der Präventionspolitik fragmentiert ist. Wir haben es mit einer großen Zahl von Akteuren zu tun. Dazu gehören der Staat und die Sozialversicherungen. Beim Staat unterteilen wir zwischen Bund und Ländern. Der Bund kann im Grunde vor allem über das Sozialversicherungsrecht auf die Präventionspolitik direkt Einfluss nehmen. Die Gesetze über den Öffentlichen Gesundheitsdienst sind Landesgesetze, das heißt, die Länder bestimmen, was die Gesundheitsämter machen. Somit gibt es 16 Bundesländer, den Bund und die Sozialversicherungsträger, die jeweils eigene Präventionsaufträge und -ziele verfolgen. Dass im Jahr 2015 ein Präventionsgesetz verabschiedet werden konnte, hat viel damit zu tun, dass der Bundesgesetzgeber sich auf Vorgaben für die Krankenkassen beschränkte. Primär ist das Präventionsgesetz ein Krankenkassengesetz, das die Krankenkassen als einzigen Finanzierungsträger erwähnt. Die gesamtgesellschaftliche Verantwortung für Prävention findet sich hier indes nicht hinreichend wieder.
Wie lässt sich das verbessern? Die Ampelregierung hat ja eine Reform des Präventionsgesetzes angekündigt.
Ein wichtiger Punkt bei der Überarbeitung des Präventionsgesetzes ist die Zusammenarbeit von Krankenkassen und kommunaler Ebene. Hier gibt es großes Potenzial und einigen Verbesserungsbedarf. Bundesregierung, Bund und Länder müssen gemeinsam überlegen, wie die Kooperation von Krankenkassen und kommunaler Ebene effektiver gestaltet werden kann. Klar ist, dass wir die Verantwortung auf viele Schultern verteilen müssen. Prävention ist wie eben angedeutet eine gesamtgesellschaftliche Aufgabe. Dazu gehört beispielsweise auch die stärkere Einbindung des Öffentlichen Gesundheitsdienstes, kurz ÖGD. Es gilt, eine auskömmliche Finanzierung des ÖGD auf eine langfristige Grundlage zu stellen. Die Frage ist: Wie kann der ÖGD dauerhaft finanziell, personell und technisch angemessen ausgestattet werden? Eine wirksame Prävention und Gesundheitsförderung verlangen vom ÖGD allerdings soziale Innovationen. Er braucht ein neues Rollenverständnis, das über die gesundheitspolizeilichen Aufgaben, Überwachung von Hygienebestimmungen und Sanktionen von Zuwiderhandlungen hinausgeht. Der ÖGD muss viel stärker zu einem Akteur werden, der in der Kommune und in der Region Aktivitäten zur Gesundheitsförderung und zur Primärprävention zwischen gesundheitsrelevanten Dezernaten der Kommunalverwaltung, zivilgesellschaftlichen Akteuren und auch Krankenkassen koordiniert. Aber auch Krankenkassen sind gefordert. Manche von ihnen haben in der Vergangenheit ihre Kompetenzen in der Gesundheitsförderung mit dem Ziel genutzt, gute Risiken zu umwerben, und die Verminderung der sozialen Ungleichheit nicht in dem Maß verfolgt, wie es wünschenswert und erforderlich wäre. Hier gibt es nach wie vor großes Verbesserungspotenzial.
Sehen Sie noch weiteren Reformbedarf?
Zum einen kommt es mehr auf Maßnahmen an, die sich dem unmittelbaren Einflussbereich des Präventionsgesetzes entziehen. Nehmen wir das Beispiel Arbeitsplatz. Die hiermit verbundene psychische Belastung entsteht nicht allein aus dem tatsächlich vorhandenen betrieblichen Gesundheitsmanagement, der Aufgabenverteilung oder der Partizipation der Beschäftigten, sondern auch daraus, ob ein Beschäftigungsverhältnis entfristet ist oder nicht. Das sind ganz enorme psychische Einflussfaktoren, die sich auf die Gesundheit negativ auswirken können. Darüber hinaus könnte man mehr in die Verhältnisprävention und die betriebliche Gesundheitsförderung investieren. Hier sollten eher strukturelle Maßnahmen gefördert werden als reine verhaltensbezogene Maßnahmen. Wichtig wäre es, die Organisationsweise und Organisationskultur von Unternehmen und Einrichtungen zu ändern. Ein Beispiel hierfür sind Gesundheitszirkel. Dabei handelt es sich um partizipative Einrichtungen der betrieblichen Gesundheitsförderung, in denen die Beschäftigten als Experten in eigener Sache befragt werden. Wo erwachsen auf der Arbeit gesundheitliche Probleme, wie können Betriebsabläufe verbessert werden, um gesundheitliche Probleme zu lindern? Diese Fragen richten sich an die ganze Organisationkultur eines Unternehmens im Umgang mit dem Thema Gesundheit. Auf solche Aspekte mehr Aufmerksamkeit zu richten, ist eine sehr wichtige Aufgabe.
In dem Zusammenhang haben Sie das Projekt „BGM Pflege International – Betriebliches Gesundheitsmanagement in stationären Pflegeeinrichtungen“ ins Leben gerufen, das im Rahmen des ersatzkassengemeinsamen Angebots MEHRWERT:PFLEGE unterstützt wird. Worum geht es dabei?
Es handelt sich um ein Gemeinschaftsprojekt, das von Kerstin Hämel (Universität Bielefeld), Susanne Kümpers (Hochschule Fulda) und mir geleitet wird. Das Projekt nimmt die Gesundheitsförderung in stationären Pflegeeinrichtungen in den Blick, die ein besonders wichtiger Bereich sind. Wir denken, dass es dort enormen Verbesserungsbedarf beispielsweise auch in Hinblick auf die Arbeitsbedingungen gibt, vor allem, weil die Arbeitsbedingungen zugleich etwas mit der Qualität der Pflege selbst zu tun haben. Wenn man die Arbeitsbedingungen verbessert, ist dies auch ein wichtiger Schritt zur Verbesserung der Pflegequalität. Diese Wechselwirkung sollte man im Blick haben. Wir wollen nun nach Good-Practice- Beispielen in anderen Ländern suchen. Wo können anhand welcher Projekte zur Gesundheitsförderung von Beschäftigten in der Pflege Lehren daraus gezogen werden, wie in Deutschland das Gesundheitsmanagement in Pflegeheimen verbessert werden kann? Dabei erwarten wir uns Erkenntnisse über interessante Projekte und müssen dann überlegen, ob und inwiefern diese Projekte auf Deutschland übertragbar sind. Als Vergleichsländer haben wir Schweden, die Niederlande und Österreich ausgewählt, die allgemein einen größeren Stellenwert auf die Prävention legen als hierzulande.
An welchen Stellen sehen Sie denn in Deutschland positive Entwicklungen, auch in Zusammenhang mit dem Präventionsgesetz?
Das ganze Engagement im Rahmen der Gesundheitsförderung hat sich insgesamt professionalisiert. Das spiegelt sich allein schon in den Aktivitäten nach § 20 SGB V der Krankenkassen wider. Da ziehe ich eine positive Bilanz. Gut ist auch, dass das Präventionsgesetz bestehende Regelungen zur Qualitätssicherung erweitert und Vorgaben zur Ausgabenpolitik für die einzelnen Bereiche der Gesundheitsförderung und Primärprävention enthält. Die Krankenkassen müssen heute Ziele, Methodik und Zugangswege definieren, und zwar unter Beteiligung unabhängigen wissenschaftlichen Sachverstands aus den unterschiedlichsten Bereichen wie beispielsweise der Medizin, der Gesundheitsförderung, der Gesundheitswissenschaften und der Psychologie. Diese Vorschriften haben viel zur Verbesserung der Präventionspraxis und zur Präventionspolitik beigetragen.
Zuletzt noch ein Blick auf die Digitalisierung. Im Zuge der Corona-Pandemie haben digitale Angebote im Bereich der Prävention und Gesundheitsförderung einen Boom erfahren. Wie bewerten Sie hier das Digitalisierungspotenzial?
Das Potenzial ist groß. Die Digitalisierung und die digitalen Medien haben in der Pandemie einen wichtigen Beitrag dazu geleistet, ein bestimmtes Maß an Aktivitäten aufrechtzuerhalten. Generell können digitale Angebote eine gute Erweiterung des Präventions- Repertoires sein. Gefahren können aber auch daraus erwachsen, dass der Zugang zu digitalen Medien sozial ungleich verteilt ist. Bildungsfernere und sozial schwächere Schichten können über das Internet im Allgemeinen nicht so gut erreicht werden. Zu stark auf digitale Medien zu setzen, könnte also im Konflikt stehen mit einem anderen Ziel der Präventionspolitik, nämlich die soziale Ungleichheit von Gesundheitschancen zu vermindern. Hier sind die Krankenkassen gefragt, diesen Widerspruch im Blick zu behalten. Es geht darum, die Zugangsmöglichkeiten zu Präventionsangeboten über Digitalisierung zu verbessern, und gleichzeitig zu berücksichtigen, dass sich bestimmte soziale Gruppen über diesen Weg schwerer erreichen lassen. Daher sollte nach wie vor ein Schwergewicht auf Präsenzformen der Prävention und Gesundheitsförderung liegen. Denn vieles in der zwischenmenschlichen Interaktion lässt sich besser über Präsenz regeln.
Weitere Artikel aus ersatzkasse magazin. (4. Ausgabe 2022)
-
 Interview mit Prof. Dr. Dr. Thomas Gerlinger, Professor an der Fakultät für Gesundheitswissenschaften an der Universität Bielefeld
Interview mit Prof. Dr. Dr. Thomas Gerlinger, Professor an der Fakultät für Gesundheitswissenschaften an der Universität Bielefeld„Verantwortung für Prävention auf viele Schultern verteilen“





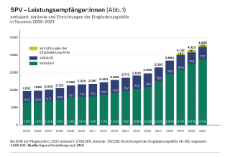






 Gesunde Lebenswelten – Ein Angebot der Ersatzkassen
Gesunde Lebenswelten – Ein Angebot der Ersatzkassen Landesbasisfallwerte 2026
Landesbasisfallwerte 2026 ICF – Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit
ICF – Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit Beitragsbemessungsgrenzen und Beitragssätze 2026
Beitragsbemessungsgrenzen und Beitragssätze 2026 Heilmittelversorgung – Verträge und Vergütungen
Heilmittelversorgung – Verträge und Vergütungen


