Stand: 12.06.2025 – FAQ Organspende
Die Fragen und Antworten zu Organspende, Organtransplantationen und Transplantationsregistergesetz zum Download.
Lebensbedrohliche Krankheiten oder der Verlust wichtiger Organfunktionen machen häufig eine Organtransplantation notwendig. In Deutschland warteten zu Jahresbeginn laut der europäischen Verteilungsorganisation Eurotransplant rund 8.300 Patientinnen und Patienten auf ein Spenderorgan. Diese Menschen sind darauf angewiesen, dass eine passende Organspenderin oder ein passender Organspender gefunden wird. Zurzeit können Niere, Herz, Leber, Lunge, Bauchspeicheldrüse und Dünndarm gespendet werden.
2024 starben in Deutschland laut der Deutschen Stiftung Organtransplantation (DSO) 679 Menschen, während sie auf ein fremdes Organ warteten. Denn nach wie vor werden in Deutschland nicht genügend Organe gespendet, um allen Wartelistenpatientinnen und -patienten helfen zu können. Dabei kann eine einzelne Organspenderin oder ein einzelner Organspender bis zu sieben schwerkranken Menschen helfen.
In Deutschland kommen auf eine Million Einwohnerinnen und Einwohner rund elf Spenderinnen oder Spender. Im internationalen Vergleich liegt Deutschland damit weit abgeschlagen auf einem der hinteren Plätze. Nicht berücksichtigt sind dabei Organe, die lebend gespendet werden, also Nieren und Teillebern. Laut einer repräsentativen Umfrage des Bundesinstituts für Öffentliche Gesundheit (BIÖG) von 2024 stehen 85 Prozent der Befragten der Organ- und Gewebespende jedoch positiv gegenüber – zugleich haben nur 45 Prozent ihren Entschluss in einem Organspendeausweis und/oder einer Patientenverfügung festgehalten.

Die Fragen und Antworten zu Organspende, Organtransplantationen und Transplantationsregistergesetz zum Download.
Die Spende, Entnahme, Vermittlung und Übertragung von Organen regelt das Transplantationsgesetz (TPG) von 1997. Es wurde seit seinem Inkrafttreten durch mehrere andere Gesetze geändert und ergänzt.
2012 wurden das „Gesetz zur Änderung des Transplantationsgesetzes“ und das „Gesetz zur Regelung der Entscheidungslösung im Transplantationsgesetz“ beschlossen. Ein Jahr später trat das „Gesetz zur Beseitigung sozialer Überforderung bei Beitragsschulden in der Krankenversicherung“ in Kraft. Durch die Neuerungen hat der Gesetzgeber die Abläufe und Strukturen in den Entnahmekrankenhäusern und Transplantationszentren verbessert; zudem wurden Änderungen, Ergänzungen und Klarstellungen im Leistungsrecht vorgenommen. Ein übergeordnetes Ziel war, bei der Bevölkerung die Bereitschaft zur Organspende zu erhöhen.
2016 wurde das TPG um die Einführung eines Transplantationsregisters ergänzt („Gesetz zur Errichtung eines Transplantationsregisters und zur Änderung weiterer Gesetze“). Damit sorgte der Gesetzgeber unter anderem für mehr Transparenz in der transplantationsmedizinischen Versorgung. Das Register soll ferner langfristig dazu beitragen, die Kriterien der Empfängerinnen- und Empfängerwartelisten sowie die Verteilung der Spenderinnen- und Spenderorgane weiterzuentwickeln. Außerdem wird Forscherinnen und Forschern ermöglicht, Daten aus dem Register zur wissenschaftlichen Forschung im Bereich der Transplantationsmedizin zu nutzen.
2020 wurde das Gesetz zur Stärkung der Entscheidungsbereitschaft bei der Organspende verabschiedet, welches 2022 in Kraft trat. Das Gesetz sollte die Aufklärung und Information der Bevölkerung ausbauen. Dazu gehört unter anderem die Beratung durch den Hausarzt oder die Hausärztin. Beschlossen wurde auch ein bundesweites Online-Register zur Abgabe und Dokumentation einer stets widerrufbaren Erklärung zur Organ- und Gewebespende. Dieses Register ist am 18.03.2024 an den Start gegangen (siehe „Was ist das digitale Organspende-Register?“).
Organe dürfen in Deutschland nur in dafür zugelassenen Transplantationszentren übertragen werden. Dabei handelt es sich um Einrichtungen in Kliniken mit einem oder mehreren Transplantationsprogrammen. Die Zentren übernehmen nicht nur die Operationen, sondern führen Wartelisten, kümmern sich um die Patientinnen- und Patientennachsorge sowie die psychische Betreuung der Patientinnen und Patienten vor und nach der Transplantation. In Deutschland gibt es derzeit 43 Transplantationszentren.
Der Gesetzgeber hat 2016 die Einrichtung eines Transplantationsregisters beschlossen, um die transplantationsmedizinische Versorgung in Deutschland weiterzuentwickeln. Der Gesetzgeber hat 2016 die Einrichtung eines Transplantationsregisters beschlossen, um die transplantationsmedizinische Versorgung in Deutschland weiterzuentwickeln und insbesondere transparenter zu machen. Im Transplantationsregister werden medizinische Daten von Organspenderinnen und -spendern sowie von Organempfängerinnen und -empfängern aus ganz Deutschland miteinander verknüpft. Es handelt sich dabei um Daten, die bei Spenden und Transplantationen sowie der Nachsorge von Transplantierten und Spenderinnen oder Spendern erhoben werden. Nicht erfasst wird die Entscheidung zur Organspendebereitschaft – dafür gibt es mit dem Organspende-Register ein eigenes Portal. (Siehe auch: „Wird eine Erklärung von den Krankenkassen bzw. von den privaten Krankenversicherungsunternehmen gespeichert?“ sowie „Was ist das digitale Organspende-Register?“)
Die Daten der Spenderinnen und Spender werden erst dann in das Register aufgenommen, wenn es zu einer Organspende kommt. Zudem werden Spenderinnen- und Spender- sowie Empfängerinnen- und Empfängerdaten nur gespeichert, wenn eine ausdrückliche Einwilligung der betreffenden Personen vorliegt. Eine unabhängige Vertrauensstelle verschlüsselt und pseudonymisiert sämtliche Daten und leitet sie dann an das Transplantationsregister weiter. Um möglichst schnell erste Erkenntnisse zu gewinnen, wurden in der Aufbauphase auch Altdaten rückwirkend bis 2006 in das Register aufgenommen. Nach der fast dreijährigen Aufbauphase konnte im Juli 2021 der Regelbetrieb gestartet werden. Für Analysen steht festgelegten Organisationen und forschenden Stellen nun eine Datenbasis mit rund 3.000 Variablen zum Transplantationsgeschehen bei mehr als 52.000 Transplantationen zur Verfügung. Für das Transplantationsregister sind der Spitzenverband Bund der Krankenkassen, die Bundesärztekammer und die Deutsche Krankenhausgesellschaft zuständig. Das Transplantationsregister steht zudem unter der Aufsicht des Bundesbeauftragten für den Datenschutz und die Informationsfreiheit.
Entnahmekrankenhäuser sind zugelassene Krankenhäuser, die nach ihrer räumlichen und personellen Ausstattung in der Lage sind, Organentnahmen vorzunehmen. Konkret sind das Krankenhäuser, die über Intensivbetten bzw. Beatmungsbetten verfügen. Die jeweils zuständige Landesbehörde benennt die Entnahmekrankenhäuser gegenüber der „Koordinierungsstelle“ (Siehe auch: „Welche Funktion übernimmt die Deutsche Stiftung Organtransplantation?“).
Entnahmekrankenhäuser sind verpflichtet, den Hirntod aller möglichen Organspenderinnen und -spender festzustellen und an die zuständige Koordinierungsstelle zu melden. Jedes Entnahmekrankenhaus muss mindestens eine Transplantationsbeauftragte oder einen Transplantationsbeauftragten bestellen, die oder der den Gesamtprozess der Organspende koordiniert. Des Weiteren sind Transplantationszentren und Entnahmekrankenhäuser gesetzlich dazu verpflichtet, den Prüfungs- und Überwachungskommissionen Unterlagen über getroffene Vermittlungsentscheidungen zur Verfügung zu stellen und erforderliche Auskünfte zu erteilen. Die Kommissionen müssen Erkenntnisse über Verstöße gegen das Transplantationsgesetz an die zuständigen Länderbehörden weiterleiten.
Transplantationsbeauftragte sind Ärztinnen oder Ärzte in den jeweiligen Entnahmekrankenhäusern und Transplantationszentren vor Ort. Sie sind verantwortlich für den Organspendeprozess. Sie sorgen dafür, dass potenzielle Organspenderinnen oder Organspender identifiziert werden, und dienen dabei als wichtiges Bindeglied des Krankenhauses zu den Transplantationszentren und zur Koordinierungsstelle. Außerdem begleiten sie Angehörige in angemessener Weise und informieren Ärztinnen und Ärzte sowie Pflegepersonal im Entnahmekrankenhaus regelmäßig über die Bedeutung und den Prozess der Organspende.
Um die Spendebereitschaft in der Bevölkerung zu erhöhen, hat der Gesetzgeber festgelegt, dass alle Versicherten ab dem Alter von 16 Jahren regelmäßig zu Fragen der Organ- und Gewebespenden sowie deren Transplantation informiert werden müssen. Sie erhalten dazu von ihrer Krankenkasse Aufklärungsmaterial sowie einen Organspendeausweis und werden aufgefordert, sich mit dem Thema auseinanderzusetzen sowie ihre Entscheidung hierzu zu dokumentieren. Die Abgabe einer solchen Erklärung ist freiwillig und kann auf dem zur Verfügung gestellten Organspendeausweis oder online im Organspende-Register erfolgen.
Diese sogenannte Entscheidungslösung trat mit dem „Gesetz zur Regelung der Entscheidungslösung“ 2012 in Kraft und wurde 2020 mit dem „Gesetz zur Stärkung der Entscheidungsbereitschaft bei der Organspende“ erweitert. Seitdem wird die Bereitschaft, Organe nach dem eigenen Tod zu spenden, regelmäßiger erfragt und eine Erklärung zur Organspende ist auch in einem eigenen Online-Register (siehe „Was ist das digitale Organspende-Register?“) möglich. Außerdem sollen Hausärztinnen und Hausärzte die Patientinnen und Patienten ermuntern, eine Entscheidung zu dokumentieren. Ausweisstellen von Bund und Ländern wurden verpflichtet, Bürgerinnen und Bürgern Organspendeausweise und Informationsmaterialien zur Verfügung zu stellen.
Die Krankenkassen sind dazu verpflichtet, alle Versicherten ab dem Alter von 16 Jahren über die Möglichkeiten einer Organ- und Gewebespende aufzuklären. Des Weiteren soll die Bedeutung einer zu Lebzeiten abgegebenen Erklärung zur Organ- und Gewebespende, auch im Verhältnis zu einer Patientenverfügung, thematisiert werden. In diesem Zusammenhang soll darauf hingewiesen werden, dass die Angehörigen des Patienten im Falle einer unterlassenen Erklärung nach seinem mutmaßlichen Willen entscheiden müssen. Die Unterlagen zur Aufklärung sowie einen Organspendeausweis sollen die Krankenkassen den Versicherten zur Verfügung stellen.
Nein, es gibt keine Verpflichtung, eine Erklärung zur Organ- und Gewebespende abzugeben. Die Entscheidung ist freiwillig.
Nein, die Versicherten werden von ihren Krankenkassen und Krankenversicherungsunternehmen lediglich aufgefordert, eine Erklärung über die eigene Organ- und Gewebespendebereitschaft abzugeben. Diese Erklärung wird weder durch die Krankenkassen, noch durch die Versicherungsunternehmen erfasst.
Mit dem Gesetz zur Stärkung der Entscheidungsbereitschaft bei der Organspende, wurde 2022 die Einrichtung eines bundesweiten Online-Organspende-Registers beim Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM) beschlossen. Dieses sogenannte Register für Erklärungen zur Organ- und Gewebespende startete am 18.03.2024 und wird schrittweise ausgebaut. Versicherte ab 16 Jahren können unter organspende-register.de eintragen, ob sie bereit sind, Organe und Gewebe zu spenden oder nicht. Zur Identifizierung wird ein Personalausweis mit Online-Ausweisfunktion, ein elektronischer Aufenthaltstitel, die eID-Karte für Bürgerinnen und Bürger der EU und des Europäischen Wirtschaftsraums oder eine sogenannte GesundheitsID benötigt. Die Abgabe der Erklärung mithilfe der Digitalen Identität für Versicherte (kurz GesundheitsID) wurde im September 2024 ermöglicht, sodass Versicherte die Erklärung auch über ihre Krankenkassen-App bzw. ePA-App abgeben können.
Entnahmekrankenhäuser (Siehe „Was sind Entnahmekrankenhäuser und welche Verpflichtungen haben sie?“) können im Register hinterlegte Erklärungen suchen und abrufen. Im Laufe des Jahres 2025 sollen auch Gewebeeinrichtungen die Bereitschaft zu Gewebespenden bei potenziell Spendenden abrufen können. Bis das Organspende-Register vollständig in Betrieb ist, sollte die Entscheidung weiterhin zusätzlich auf einem Organspendeausweis oder in der Patientenverfügung festhalten werden. Beide Dokumente bleiben auch nach der vollständigen Inbetriebnahme des Registers gültig.
Versicherte können sich selbstverständlich an ihre Krankenkasse wenden. Jede Krankenkasse ist nach dem Transplantationsgesetz verpflichtet, qualifizierte Ansprechpartnerinnen oder Ansprechpartner für Nachfragen bereitzustellen. Darüber hinaus können sich Interessierte an das Infotelefon Organspende wenden. Diese Einrichtung des Bundesinstituts für öffentliche Gesundheit (BIÖG) ist montags bis freitags von 9:00 Uhr bis 18:00 Uhr unter der gebührenfreien Rufnummer 0800 / 90 40 400 erreichbar.
Nein, es gibt keine Altersgrenze, da das biologische und nicht das kalendarische Alter entscheidend ist. Denn ob gespendete Organe oder Gewebe für eine Transplantation geeignet sind, kann erst im Fall einer tatsächlichen Spende medizinisch geprüft werden.
Eine Organentnahme ist grundsätzlich ausgeschlossen, wenn bei der oder dem Spendewilligen eine akute Krebserkrankung oder ein positiver HIV-Befund vorliegt. Bei allen anderen Erkrankungen entscheiden die Ärztinnen und Ärzte nach den erhobenen Befunden, ob eine Organ- und Gewebespende infrage kommt. So ist auch nach einer ausgeheilten Krebserkrankung eine Organspende prinzipiell möglich.
Ja. Im Bedarfsfall wird dann entschieden, welche Organe funktionstüchtig sind. Oft ist die Lunge in ihrer Funktion eingeschränkt. Herz, Nieren und Leber können aber vollkommen in Ordnung sein und dann auch übertragen werden.
Folgende Organe können derzeit gespendet und übertragen werden: Herz, Lunge, Leber, Niere, Bauchspeicheldrüse und Darm.
Körpergewebe ist äußerst vielfältig und daher bei der Behandlung verschiedener Erkrankungen und Verletzungen einsetzbar. Man unterscheidet zwischen körpereigener Spende, also von einer Patientin oder einem Patienten selbst, und dem Gewebe einer fremden, verstorbenen oder auch lebenden Person. Gespendet werden können Haut, Hornhaut der Augen, Herzklappen, Blutgefäße, Knochengewebe, Knorpelgewebe, Sehnen, Eihaut der Fruchtblase und Zellen der Bauchspeicheldrüse (Inselzellen). Gewebe kann in Gewebebanken konserviert und zwischengelagert werden, bis eine geeignete Empfängerin oder ein geeigneter Empfänger gefunden wird.
Ja, dies kann in der Erklärung zur Organspende, beispielsweise im Organspendeausweis, entsprechend eingetragen werden.
Das HLA-System (humanes Leukozyten-Antigen-System) spielt eine entscheidende Rolle im Immunsystem des Menschen. Die HLA-Typisierung ist ein in der Transplantationsmedizin unentbehrliches Verfahren, bei dem Spenderinnen- oder Spender- und Empfängerinnen- oder Empfängergewebe auf gegenseitige Verträglichkeit hin untersucht werden. Grundsätzlich gilt: Je ähnlicher sich die HLA-Merkmale von Spenderin sowie Spender und Empfängerin und Empfänger sind, desto geringer ist die Gefahr von Abstoßungsreaktionen.
Alle transplantierten Organe werden vom Körper der Empfängerin oder des Empfängers als fremd erkannt. Das körpereigene Abwehrsystem (Immunsystem) setzt normalerweise Abwehrmechanismen (Immunreaktionen) in Gang, sobald es körperfremde Substanzen identifiziert hat. Diese Immunreaktionen würden zu einer Abstoßung des Organs führen. Durch die Einnahme von das Abwehrsystem unterdrückenden Medikamenten (Immunsuppressiva) können Abstoßungsreaktionen jedoch in der Regel auf ein Minimum reduziert werden. Die genaue Zusammenstellung und Dosierung der Medikamente legen Ärztinnen und Ärzte im Transplantationszentrum stets individuell fest. Die Möglichkeit, die zur Verfügung stehenden hochwirksamen Immunsuppressiva gezielt auf die Patientin und den Patienten abstimmen zu können, trägt ganz wesentlich dazu bei, dass die Funktionsfähigkeit des transplantierten Organs langfristig erhalten bleibt.
Ja. Solange das Organ funktionsfähig ist, ist das möglich.
Die Postmortalspende (Spende nach Eintreten des Hirntodes) ist anonym, das heißt, die Empfängerin oder der Empfänger des Organs erfährt nicht, wer die Spenderin oder der Spender war. Auch die Angehörigen der Spenderin oder des Spenders erhalten ihrerseits keine Informationen über die Identität der Empfängerin oder des Empfängers. Auf Wunsch wird den Angehörigen der Spenderin oder des Spenders über die Deutsche Stiftung Organtransplantation mitgeteilt, ob die Transplantation erfolgreich war.
Nein. In Deutschland ist der Handel mit Organen verboten.
Die Krankenkasse der Organempfängerin oder des Organempfängers trägt die Gesamtkosten bei einer Organtransplantation, das heißt, sie übernimmt sowohl die Kosten auf Seiten der Empfängerin und des Empfängers, als auch auf Seiten der Spenderin oder des Spenders. Es ist dabei unerheblich, ob und wo die Spenderin oder der Spender krankenversichert ist.
Sofern die oder der Verstorbene keine Informationen über ihre oder seine Spendebereitschaft hinterlassen hat, kommt die Entscheidung auf die Angehörigen zu. Sie müssen dann versuchen, den mutmaßlichen Willen der bzw. des Verstorbenen zu rekonstruieren. Für diese Überlegungen haben sie in der Regel zwölf bis 18 Stunden Zeit, manchmal auch weniger. Die Erfahrung zeigt, dass viele Familien mit dieser Entscheidung überfordert sind.
Besaß die oder der Tote eine Erklärung zur Organspende, etwa einen Organspendeausweis, werden die Angehörigen lediglich über das weitere Verfahren informiert. Sie erhalten selbstverständlich Zeit, sich von ihrer oder ihrem verstorbenen Angehörigen zu verabschieden und können diese oder diesen auch wieder nach der Organentnahme sehen. Wer die Organe bekommt, erfahren die Angehörigen nicht.
Oftmals haben Empfängerinnen und Empfänger von Organen das Bedürfnis, den Angehörigen der Spenderin oder des Spenders ihren Dank auszudrücken. Die direkte Kontaktaufnahme ist aus Datenschutzgründen nicht möglich. Sie können jedoch der Deutschen Stiftung Organtransplantation (DSO) Dankesbriefe zukommen lassen. Diese Schreiben werden anonymisiert im Rahmen von Angehörigentreffen verlesen. Voraussetzung ist eine Einverständniserklärung der Organempfängerin oder des Organempfängers. Zudem werden die Dankesbriefe in einem jährlich erscheinenden Danke-Buch herausgegeben, das allen Angehörigen von Organspenderinnen und Organspendern überreicht wird. Auch hierzu muss die Organempfängerin oder der Organempfänger das Einverständnis geben. Auch auf einer dafür eingerichteten Internetseite werden die Briefe veröffentlicht.
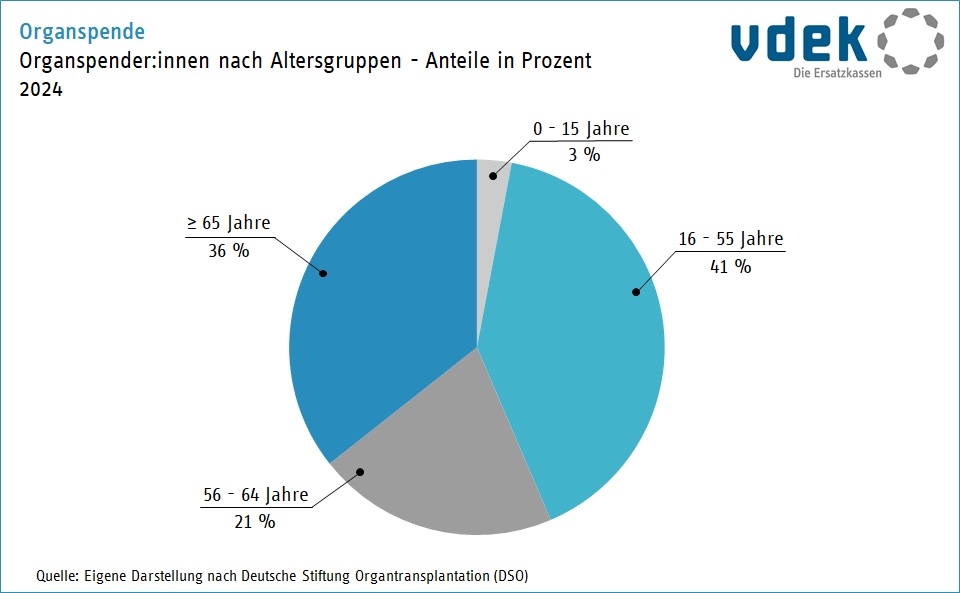
Tatsächlich ist die Wahrscheinlichkeit klein, nach dem Tod Organe spenden zu können. Nur etwa ein Prozent der Menschen, die im Krankenhaus sterben, erfüllen die wesentliche Voraussetzung: Bei ihnen ist ausschließlich der Hirntod eingetreten. (Siehe auch „Was ist der Hirntod?“). Das heißt, das Gehirn ist beispielsweise durch einen Unfall oder Schlaganfall unwiderruflich geschädigt, der Kreislauf wird aber durch künstliche Beatmung aufrechterhalten, sodass Organe und Gewebe weiter durchblutet werden. Außerdem müssen bestimmte Infektionserkrankungen ausgeschlossen und die Organe gesund sein. Sofern dies der Fall ist, können auch ältere Menschen Organe spenden. Heute sind mehr als 50 Prozent der Spenderinnen und Spender über 59 Jahre alt und 36 Prozent sogar sogar über 65. Die gesundheitliche Eignung wird aber erst nach der Feststellung des Hirntodes geprüft. Um einen Organspendeausweis auszufüllen oder eine andere Erklärung zur Organspende abzugeben, ist keine medizinische Untersuchung notwendig.
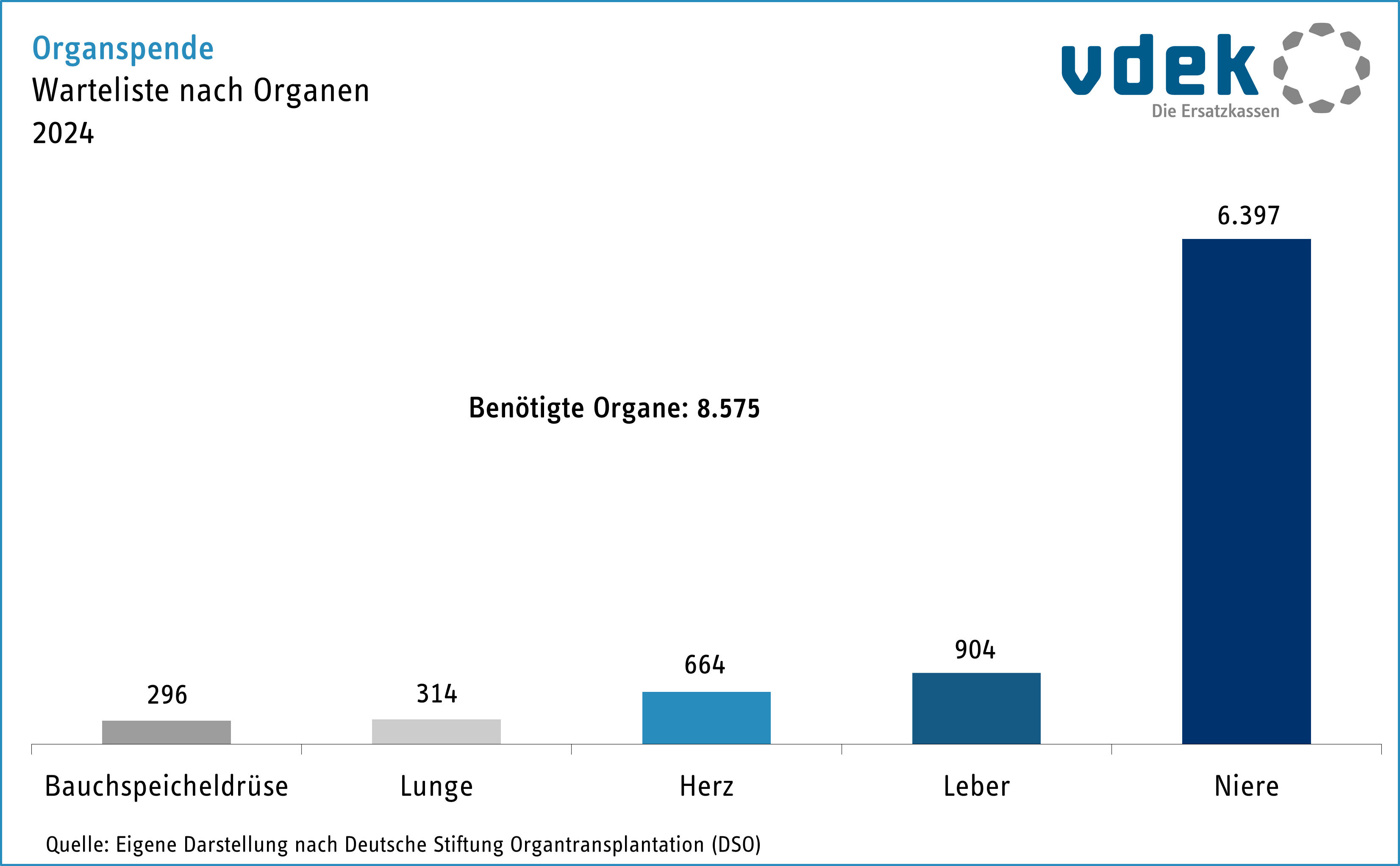
Zum 31.12.2024 standen laut der Deutschen Stiftung Organtransplantation (DSO) 8.260 Menschen in Deutschland auf der Warteliste für insgesamt 8.575 Spenderorgane. 679 Menschen starben 2024, da sie nicht rechtzeitig ein Spenderinnen- oder Spenderorgan erhielten.
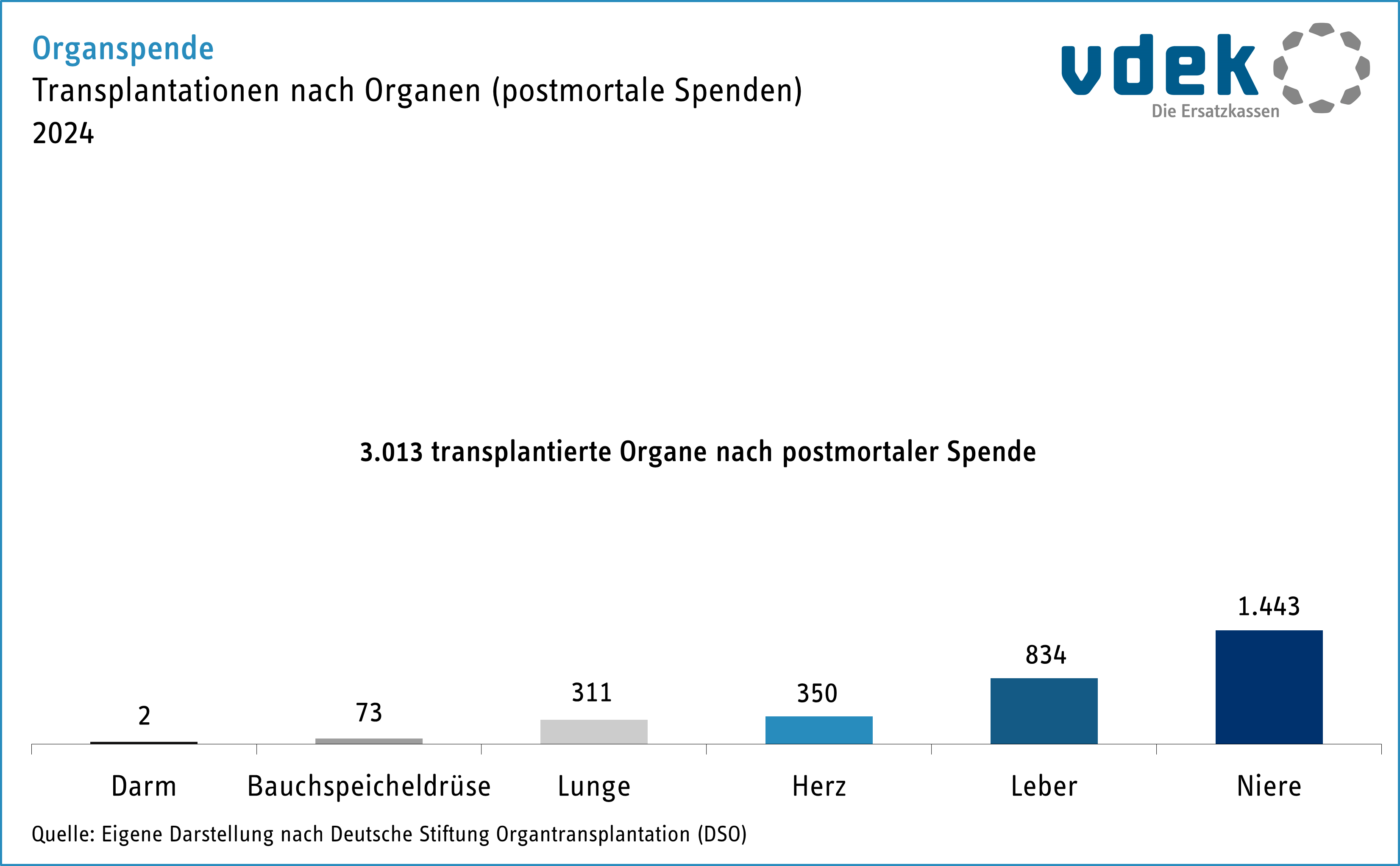
Eine einzelne Organspenderin oder ein einzelner Organspender kann bis zu sieben schwer kranken Menschen helfen. 2024 standen 953 Menschen nach ihrem Tod als Spenderin bzw. Spender zur Verfügung; 2.855 Organe wurden postmortal entnommen und insgesamt 3.013 Organe transplantiert.Inklusive Lebend- und Dominospenden (siehe „Die Lebendspende“ sowie „Was ist eine Dominospende?“) wurden 3.701 Organe transplantiert.
In Deutschland kommen auf eine Million Einwohnerinnen und Einwohner rund elf Spenderinnen und Spender. Im internationalen Vergleich liegt Deutschland damit weit abgeschlagen auf einem der hinteren Plätze. Zwar gaben 2022 in einer repräsentativen Umfrage des Bundesinstituts für Öffentliche Gesundheit (BIÖG) 84 Prozent der Befragten an, dass sie Organspenden positiv gegenüberstehen, aber nur 44 Prozent haben ihren Entschluss in einem Organspendeausweis und/oder einer Patientenverfügung festgehalten.
Nein, mit der Erklärung zur Organspende erklärt sich die Besitzerin oder der Besitzer nur für die Entnahme von Organen oder Gewebe bereit, mit denen kranke Menschen medizinisch behandelt werden können. Wer seinen Körper nach dem Tod für wissenschaftliche Zwecke zur Verfügung stellen möchte, muss sich an ein Anatomisches Institut einer Universitätsklinik wenden.
In Deutschland existieren derzeit 1.140 Entnahmekrankenhäuser und 43 Transplantationszentren,
Eine postmortale Organspende kommt bei Patientinnen und Patienten infrage, deren Hirnschädigungen so schwer sind, dass die Gehirnfunktion vollständig und unwiederbringlich zerstört ist. Dies kann beispielsweise nach einem Schlaganfall, Hirnblutungen, Hirntumoren oder auch schweren Unfällen der Fall sein.
Als Hirntod wird der endgültige, nicht behebbare Ausfall der Gesamtfunktion des Groß- und Kleinhirns sowie des Hirnstammes bezeichnet. Mit dem Hirntod erlischt unter anderem die Fähigkeit zur selbstständigen Atmung. Deshalb folgt ohne eine maschinelle Beatmung durch den dann eintretenden Sauerstoffmangel unausweichlich auch der Herzstillstand. Intensivmedizinische Maßnahmen bringen niemals die erloschenen Hirnfunktionen zurück, sie können nur das Eintreten des Herz- und Kreislaufstillstandes hinauszögern. Diese Möglichkeit eröffnet die Chance, Organe für die Transplantation zu entnehmen.
Voraussetzung für die Diagnose des Hirntodes ist der zweifelsfreie Nachweis einer schweren primären oder sekundären Hirnschädigung. Bei primären Hirnschädigungen ist das Gehirn selbst unmittelbar betroffen. Dazu zählen Blutungen, Durchblutungsstörungen, Tumore und Entzündungen des Hirns sowie schwere Schädel-Hirn-Verletzungen. Man unterscheidet zwischen supratentoriellen (im Bereich des Großhirns) und infratentoriellen Schädigungen (im Bereich Kleinhirn/Hirnstamm). Sekundäre Hirnschädigungen betreffen das Gehirn mittelbar über den Stoffwechsel und können beispielsweise Folge eines Kreislaufstillstandes oder einer Vergiftung sein.
Zur Feststellung des Hirntodes müssen zunächst die Voraussetzungen und Ursachen einer schweren Hirnschädigung geprüft werden. Anschließend werden die Funktionen der verschiedenen Hirnareale untersucht, um eine unumkehrbare Schädigung nachzuweisen. Ergänzend dazu können apparative Untersuchungen eingesetzt werden, etwa das EEG (Elektro-Enzephalogramm), mit dem sich die elektrische Eigenaktivität der Gehirnzellen registrieren und aufzeichnen lässt. Wenn das Gehirn tot ist, zeichnet das Gerät keinerlei elektrische Hirnaktivität auf - es kommt zum sogenannten Nulllinienverlauf. Gelegentlich kann auch die Überprüfung der Gehirndurchblutung erforderlich sein.
Im Transplantationsgesetz ist festgelegt, dass die Untersuchung zur Hirntodfeststellung von mindestens zwei besonders qualifizierten Ärztinnen oder Ärzten unabhängig voneinander durchgeführt werden muss. Die Hirntoddiagnostik nimmt einige Stunden bis Tage in Anspruch. Die Ergebnisse werden protokolliert, archiviert und können jederzeit überprüft werden. Die Ärztinnen und Ärzte dürfen weder an der Organentnahme noch an der anschließenden Transplantation beteiligt sein.
Wurde von den Ärztinnen oder Ärzten der Hirntod eines Menschen festgestellt, ist eine Fortsetzung der therapeutischen Bemühungen aussichtslos. Kommt aus medizinischer Sicht eine Organ- und Gewebespende in Betracht, führt die behandelnde Ärztin oder der behandelnde Arzt bzw. eine Transplantationskoordinatorin oder ein Transplantationskoordinator ein Gespräch mit den Angehörigen. Währenddessen wird die künstliche Beatmung aufrechterhalten. Liegt keine schriftliche Erklärung der oder des Verstorbenen zur Organspende vor, werden die Angehörigen nach dem mündlich geäußerten Willen der oder des Verstorbenen befragt. Ist dieser nicht bekannt, zählt der mutmaßliche Wille des Verstorbenen. Ist auch dieser unklar, sollen die Angehörigen die Entscheidung nach ihren eigenen ethischen Maßstäben fällen.
Die Deutsche Stiftung Organtransplantation (DSO) ist eine gemeinnützige Stiftung bürgerlichen Rechts. Verschiedene Gesetze haben der DSO Aufgaben rund um die Organspende übertragen. Sie fungiert als Koordinierungsstelle für die Organspende nach dem Tod und legt Verfahrensanweisungen für sämtliche Schritte des Organspendeprozesses fest. Zu ihren weiteren Aufgaben zählen unter anderem:
enge Zusammenarbeit mit den Entnahmekrankenhäusern, insbesondere mit den Transplantationsbeauftragten
Unterstützung bei der Spenderinnen- und Spendererkennung
Entlastung und Unterstützung des Krankenhauspersonals im gesamten Organspendeprozess
Optimale Spenderinnen- oder Spendercharakterisierung als Voraussetzung für die Organvermittlung und Sicherheit der Transplantation
Gewährleistung einer hohen Qualität der Spenderinnen- und Spenderbetreuung, der Organentnahme und Konservierung sowie des Transports
Unterstützung und Begleitung der Angehörigen von Organspenderinnen und Organspendern
Dialog mit der Öffentlichkeit für mehr Information und Transparenz
Förderung des Wissenstransfers und der Weiterentwicklung der Transplantationsmedizin
Nach den erforderlichen medizinischen Untersuchungen der Spenderin oder des Spenders werden die zur Spende freigegebenen Organe entnommen. Die Entnahme wird durch regionale Operationsteams, die sogenannten Entnahme-Teams, durchgeführt. Das Entnahme-Team kommt aus einem Transplantationszentrum (TPZ) in der Nähe des Entnahme-Krankenhauses. Es ist berechtigt, alle Organe des Bauchraums – Nieren, Leber, Bauchspeicheldrüse, Darm (auch viszerale Organe genannt) - zu entnehmen. Koordiniert werden die Entnahme-Teams durch die Deutsche Stiftung Organtransplantation (DSO). Herz und Lunge (thorakale Organe genannt) werden von den Ärztinnen und Ärzten des TPZ entnommen, dem die entsprechenden Organe vermittelt wurden. Das heißt, die Ärztin oder der Arzt, die oder der das Herz entnimmt, ist die gleiche Person, die es wieder einsetzt. Des Weiteren nehmen auch die Koordinatorin oder der Koordinator sowie die oder der Perfusionsdienstmitarbeitende der DSO an der Operation teil. Das Krankenhaus stellt das Anästhesieteam und die OP-Pflegekräfte.
Der Leichnam der Spenderin oder des Spenders wird nach der Operation in würdigem Zustand zur Bestattung übergeben. Die Angehörigen können in jeder gewünschten Weise Abschied von der oder dem Verstorbenen nehmen.
Die Kontrolle der Deutschen Stiftung Organtransplantation (DSO) erfolgt durch die Bundesärztekammer, die Deutsche Krankenhausgesellschaft und den Spitzenverband der gesetzlichen Krankenversicherung (GKV-Spitzenverband). Diese sind als Auftraggeber gesetzlich verpflichtet, hierfür eine Überwachungskommission einzusetzen, die die DSO kontinuierlich überwacht (§ 11 Transplantationsgesetz). Diese Überwachungskommission prüft die Einhaltung der gesetzlichen Verpflichtungen der Koordinierungsstelle. Zur Verbesserung der Transparenz ist im Transplantationsgesetz ausdrücklich geregelt, dass die DSO der Kommission alle grundsätzlichen finanziellen und organisatorischen Entscheidungen vorlegen muss. Ebenso ist die DSO verpflichtet, jährlich ihren Geschäftsbericht zu veröffentlichen.
In einzelnen Fällen kommt eine Spende von Organen, Organteilen oder Gewebe zu Lebzeiten infrage. Das gilt für das Knochenmark, die Niere und – seltener - einen Teil der Leber. Eine gesunde Person kann mit nur einer Niere ein normales Leben führen. Dennoch müssen Für und Wider einer Lebendspende sehr sorgfältig abgewogen werden. Wie jede andere Operation stellt eine Organentnahme für die Spenderin und den Spender ein medizinisches Risiko dar. Daher hat nach deutschem Recht auch die Postmortalspende Vorrang vor der Lebendspende.
Das Transplantationsgesetz erlaubt die Lebendspende von Organen nur unter Verwandten ersten oder zweiten Grades, zum Beispiel unter Eltern mit ihren Kindern und unter Geschwistern, unter Ehepartnerinnen und Ehepartnern, Verlobten oder unter Menschen, die sich persönlich sehr nahestehen. Eine Gutachterkommission prüft im Vorfeld, ob die Spende freiwillig erfolgt und keine finanziellen Interessen bestehen. Eine Lebendspende ist nur erlaubt, wenn kein Organ einer toten Spenderin oder eines toten Spenders zur Verfügung steht. (Siehe auch: „Wird eine Organspende bezahlt?“ sowie: „Welche Aufgabe haben die Lebendspendekommissionen?“)
Folgende Bedingungen müssen für eine Lebendspende noch erfüllt sein:
Das Aufklärungsgespräch der spendenden Person zur Organentnahme muss durch eine verantwortliche Ärztin oder durch einen verantwortlichen Arzt des behandelnden Transplantationszentrums durchgeführt werden. An diesem Gespräch nimmt eine weitere Ärztin oder ein weiterer Arzt teil, die und der nicht mit der Transplantation befasst ist. Außerdem darf keine Abhängigkeit zu einer transplantierenden Ärztin oder einem transplantierenden Arzt bestehen.
Eine Dominospende ist eine Sonderform der Lebendspende. Bei der Organspende wird ein Organ, das versagt hat, entnommen und durch ein gespendetes Organ ersetzt. Manchmal sind Teile des entnommenen Organs (beispielsweise Herzklappen oder Leberteile) gesund und können einer dritten Person transplantiert werden. Bei Lungentransplantationen kann es operationstechnisch nötig sein, Herz und Lunge einer Spenderin oder eines Spenders gemeinsam zu transplantieren. Die Empfängerin oder der Empfänger erhält also eine neue Lunge und ein neues Herz, obwohl das eigene Herz noch funktionsfähig ist. Dieses entnommene gesunde Herz kann einer dritten Person gespendet werden. Eine Dominospende muss alle entsprechenden gesetzlichen Vorgaben erfüllen.
Lebendspendekommissionen (LSK) überprüfen, ob die gesetzlichen Voraussetzungen für Lebendspenden erfüllt sind, vor allem die freiwillige und unentgeltliche Spende des Organs.
Die Kommission wird nur auf Antrag des Transplantationszentrums tätig. Das Transplantationszentrum bestätigt, dass eine Transplantation für die Empfängerin oder den Empfänger aus medizinischer Sicht nötig ist und bescheinigt die Meldung bei Eurotransplant (siehe: „Wer ist Eurotransplant?“). Den eingereichten Unterlagen ist eine Stellungnahme über das Operationsrisiko für die Spenderin oder den Spender sowie ein Gutachten über deren bzw. dessen psychischen Zustand beigefügt. Sowohl Spenderin oder Spender als auch Empfängerin oder Empfänger sind zur Durchführung des Kommissionsverfahrens rechtlich verpflichtet. Die LSK kann die Offenlegung der persönlichen Verhältnisse beider Beteiligter verlangen sowie deren Motivation und psychische Situation abfragen; sind diese hierzu nicht bereit, ist eine Transplantation ausgeschlossen.
Das LSK-Verfahren wird über die Krankenversicherung der Organempfängerin oder des Organempfängers finanziert. Zunächst fallen die Kosten bei den Landesärztekammern an, und werden dann über die Transplantationszentren refinanziert. Die Zentren rechnen dann die Behandlungskosten und damit in der Regel auch die LSK-Kosten bei der Versicherung der Empfängerin oder des Empfängers ab.
Die Kosten (Voruntersuchungen, Transplantation, stationärer Aufenthalt, gesetzlich vorgeschriebene Nachsorge) werden von der Krankenkasse der Empfängerin oder des Empfängers übernommen. Deren bzw. dessen Krankenkasse sollte vor der Transplantation über den geplanten Eingriff informiert werden. Außerdem sollte eine Kostenübernahmeerklärung für die erforderlichen Leistungen (zum Beispiel Erstattung der Fahrkosten und des Verdienstausfalls) eingeholt werden, ergänzt um eine Anfrage zur Weiterversicherung in der gesetzlichen Sozialversicherung. Die Krankenkasse der Spenderin oder des Spenders sollte ebenfalls über die anstehende Organspende informiert werden.
Lebendorganspenderinnen und -spender haben unabhängig vom eigenen Versicherungsstatus gegen die gesetzliche Krankenkasse der Organempfängerin und des Organempfängers einen direkten Anspruch auf Krankenbehandlung. Dazu gehören die ambulante und stationäre Versorgung der Spenderin oder des Spenders, medizinisch erforderliche Vor- und Nachbetreuung, Leistungen zur medizinischen Rehabilitation sowie Krankengeld und erforderliche Fahrkosten. Eine Zuzahlungspflicht besteht nicht.
Bei Lebendorganspenden an privat Krankenversicherte gewährleistet das private Versicherungsunternehmen der Organempfängerin oder des Organempfängers die Absicherung der Spenderin oder des Spenders (gegebenenfalls kommt auch ein anderer Leistungsträger, zum Beispiel die Beihilfestelle, anteilig für die Kosten auf). In einer Selbstverpflichtungserklärung vom 9.2.2012 haben sich alle Mitgliedsunternehmen des Verbandes der Privaten Krankenversicherung verpflichtet, die Aufwendungen für die Spender zu übernehmen.
Zudem wurde mit dem „Gesetz zur Änderung des Transplantationsgesetzes“ geregelt, dass eine Arbeitsverhinderung wegen einer Organspende eine unverschuldete Arbeitsunfähigkeit darstellt. Die betroffenen Arbeitnehmerinnen und Arbeitnehmer haben daher einen Anspruch auf Entgeltfortzahlung für sechs Wochen. Die Arbeitgeberin bzw. der Arbeitgeber hat einen Erstattungsanspruch gegen die Krankenkasse bzw. das private Krankenversicherungsunternehmen (gegebenenfalls anteilig die Beihilfe) der Organempfängerin oder des Organempfängers. Nach Ablauf der sechs Wochen oder wenn kein Anspruch auf Entgeltfortzahlung besteht, greift der Krankengeldanspruch gegen die Krankenkasse der Organempfängerin oder des Organempfängers, bzw. das private Krankenversicherungsunternehmen der Organempfängerin oder des Organempfängers kommt für den entstandenen Verdienstausfall auf. Die Höhe des Krankengeldes entspricht dabei dem regemäßigen Nettoarbeitsentgelt oder Arbeitseinkommen, welches die oder der Betroffene vor der Arbeitsunfähigkeit erzielt hat. Maximal werden jedoch 183,75 Euro pro Kalendertag bezahlt (Stand: 2025).
Tarifverträge oder Betriebsvereinbarungen können vorsehen, dass die Arbeitnehmerin oder der Arbeitnehmer für eine gewisse Dauer, in der Regel abhängig von der Betriebszugehörigkeit und dem Lebensalter, einen Zuschuss zum Krankengeld von der Arbeitgeberin oder vom Arbeitgeber erhält.
Ja, Organspenderinnen und Organspender sind unfallversichert. Der Unfallversicherungsschutz deckt alle Gesundheitsschäden ab, die in ursächlichem Zusammenhang mit der Organspende stehen und über die üblichen Beeinträchtigungen bei einer Spende hinausgehen. Er greift also zum Beispiel bei Infektionen bei der Blutentnahme oder Nachblutungen. Wie lange die Spende zurückliegt, ist dabei unerheblich. Dieser „erweiterte Versicherungsschutz“ für Organspenderinnen und Organspender gilt auch für Gesundheitsschäden, die vor Inkrafttreten der Regelung am 1.8.2012 eingetreten sind – sofern die Schäden nach Einführung des Transplantationsgesetzes 1997 eintraten.
Im Transplantationsgesetz ist auch eine Altfallregelung festgeschrieben. Das heißt, Betroffene, deren Schäden nach der Einführung des Transplantationsgesetzes im Jahr 1997, aber vor dem 1.8.2012 eingetreten sind, erhalten nachträglich den neuen Unfallversicherungsschutz. Ansprüche auf Leistungen bestehen in diesen Fällen aber erst ab dem 1.8.2012.
Liegt eine Zustimmung zur Organentnahme vor, veranlasst die Koordinatorin oder der Koordinator der Deutschen Stiftung Organtransplantation neben apparativen Untersuchungen auch Laboruntersuchungen, um die Blutgruppe und Gewebemerkmale der Spenderin oder des Spenders zu ermitteln. Zudem wird geklärt, ob bei der Spenderin oder beim Spender Infektionen vorliegen, die die Organempfängerin oder den Organempfänger gefährden könnten. Zudem informiert die Koordinatorin oder der Koordinator die Vermittlungsstelle Eurotransplant und teilt die Daten der Spenderin oder des Spenders mit, die zur Vermittlung ihrer sowie seiner Organe benötigt werden.
Die Entscheidung darüber, wer ein bestimmtes Organ bekommt, erfolgt anhand medizinischer Kriterien. Für jedes Spenderinnen- oder Spenderorgan erstellt Eurotransplant eine eigene Rangliste der möglichen Empfängerinnen oder Empfänger. Die Rangfolge auf der Liste hängt von der medizinischen Beurteilung ab. Wichtige Kriterien sind zum Beispiel, ob die Blutgruppe von Organspenderin oder Organspender und Empfängerin oder Empfänger zusammenpassen sowie – bei einigen Organen – die Übereinstimmung der sogenannten HL-Antigene. Auch die Dringlichkeit einer Transplantation spielt eine wichtige Rolle. Ein weiteres Kriterium ist die Zeit, die sich eine Patientin oder ein Patienten bereits auf der Warteliste befindet. Hinzu kommt die Konservierungszeit, also die Zeit, die das Organ zwischen der Entnahme und der Transplantation konserviert werden muss. Je kürzer diese Zeitspanne, desto besser.
Die Stiftung Eurotransplant ist als Service-Organisation verantwortlich für die Zuteilung von Spenderorganen in Belgien, Luxemburg, den Niederlanden, Deutschland, Österreich, Slowenien, Ungarn und Kroatien und arbeitet hierzu eng mit den Organspende-Organisationen, Transplantationszentren, Laboratorien und Krankenhäusern zusammen. Seit dem Jahr 2000 ist Eurotransplant beauftragt, alle ihr gemeldeten, vermittlungspflichtigen Organe an geeignete Patientinnen und Patienten zu vermitteln, die auf der Warteliste stehen.
Eurotransplant führt Wartelisten mit den auf eine Organtransplantation wartenden Personen, auf denen alle relevanten Patientinnen- und Patienteninformationen für die Zuteilung der Spenderinnen- und Spenderorgane vermerkt sind. Diese Daten werden von den Transplantationszentren an Eurotransplant übermittelt und bei einer Veränderung des klinischen Zustands einer Wartelistenpatientin oder eines Wartelistenpatienten geändert. Anhand der von der Bundesärztekammer festgelegten Verteilungsregeln legt Eurotransplant eine Vermittlungsreihenfolge fest. In dieser Reihenfolge erhalten die Transplantationszentren für ihre Patientinnen und Patienten auf der Warteliste ein Organangebot.
Die Kontrolle von Eurotransplant erfolgt durch die Bundesärztekammer, die Deutsche Krankenhausgesellschaft und den Spitzenverband der gesetzlichen Krankenversicherung (GKV-Spitzenverband). Diese sind als Auftraggeberin und Auftraggeber gesetzlich verpflichtet, eine Prüfungskommission einzusetzen, die Eurotransplant kontinuierlich überwacht (§ 12 Transplantationsgesetz). Die Kommission prüft das Allokationsverfahren (Vermittlungsentscheidung) der Vermittlungsstelle Eurotransplant und der Transplantationszentren. Eurotransplant und die Transplantationszentren sind verpflichtet, der Kommission die erforderlichen Unterlagen zur Verfügung zu stellen und erforderliche Auskünfte zu erteilen.
Die Ständige Kommission Organtransplantation der Bundesärztekammer legt in Form von Richtlinien die Regeln zur Führung der Wartelisten und Vermittlung von Organen fest. Die Aufgaben sind unter anderem in § 16 des Transplantationsgesetzes („Gesetz über die Spende, Entnahme und Übertragung von Organen und Geweben“) festgelegt. Die Kommission besteht aus mindestens 23 Mitgliedern, die von den entsendenden Institutionen benannt werden.
Es kommt vor, dass Organe, die Spenderinnen und Spendern entnommen werden, nicht vollständig gesund sind. Patientinnen und Patienten auf der Warteliste können im Vorfeld zustimmen, dass ihnen auch diese „eingeschränkt vermittelbaren Organe“ zur Transplantation angeboten werden. Man spricht dann vom modifizierten Vermittlungsverfahren. Die Patientinnen und Patienten wurden vorab vom jeweiligen Transplantationszentrum über diese Möglichkeit aufgeklärt und haben ihre Zustimmung gegeben. Sie haben sich bewusst dafür entschieden, auch das Angebot eines nicht vollständig gesunden Organs anzunehmen. Ist eine Vermittlung des Organs auch nach diesem Verfahren nicht möglich und droht ein Verlust des Organs, darf Eurotransplant zum sogenannten beschleunigten Vermittlungsverfahren übergehen. (Siehe: „Was ist das beschleunigte Vermittlungsverfahren?“ sowie: „Wer ist Eurotransplant?“)
Ein sogenanntes beschleunigtes Vermittlungsverfahren ist möglich, wenn ein Organverlust droht. Das kann logistische oder organisatorische Gründe haben, aber auch am Organ oder der Spenderin bzw. dem Spender liegen, beispielsweise bei einer Kreislaufinstabilität. Die Organe werden dann primär in einer Region angeboten. Oft wird das Organ dann in ein und derselben Klinik entnommen und transplantiert. Die Vermittlungsstelle bietet das Organ den regionalen Zentren an. Diese melden jeweils bis zu zwei geeignete Empfängerinnen oder Empfänger aus ihrer Warteliste. Eurotransplant teilt das Organ dann nach den üblichen Kriterien unter den genannten Patientinnen oder Patienten zu
Sobald Eurotransplant das zuständige Transplantationszentrum der ausgewählten Empfängerin oder des ausgewählten Empfängers benachrichtigt hat, nimmt dieses Kontakt mit der Patientin oder dem Patienten auf. Erlaubt es der gesundheitliche Zustand der Person, muss sie in den nächsten zwei bis drei Stunden in das Transplantationszentrum kommen. Die Deutsche Stiftung Organtransplantation organisiert anschließend den schnellstmöglichen Transport des Organs vom Ort der Entnahme zum zuständigen Transplantationszentrum. Ist die Empfängerin oder der Empfänger des Organs im Transplantationszentrum eingetroffen, beginnen die Vorbereitungen zur Operation. (Siehe auch: „Wer ist Eurotransplant?“).
Kann die oder der zunächst ausgewählte Empfängerin bzw. Empfänger nicht binnen zwei bis drei Stunden im Transplantationszentrum erscheinen, weil es zum Beispiel deren Gesundheitszustand nicht zulässt, wird nach einer neuen Empfängerin oder einem neuen Empfänger gesucht. Der Grund ist, dass Organe nur kurze Zeit außerhalb des Körpers am Leben erhalten werden können. Die Suche nach einer neuen Empfängerin oder einem neuen Empfänger erfolgt dann gegebenenfalls über das beschleunigte Vermittlungsverfahren. (Siehe: „Was ist das beschleunigte Vermittlungsverfahren?“)
Ist die Empfängerin oder der Empfänger des Organs im Transplantationszentrum eingetroffen, dauert es noch wenige Stunden, bis die Operation beginnt. In dieser Zeit führen die Ärztinnen und Ärzte noch einige für die Transplantation notwendige Voruntersuchungen durch und informieren die Patientin oder den Patienten über den Ablauf und die Risiken der Operation.
Nach einer ausführlichen Befragung der Organempfängerin oder des Organempfängers zu ihrem oder seinem derzeitigen Gesundheitszustand entnimmt die Ärztin oder der Arzt Blutproben. Bestehende gesundheitliche Probleme, die eine Transplantation erschweren oder verhindern könnten, sollen im Vorfeld erkannt bzw. ausgeschlossen werden. Das Blut wird im Labor unter anderem auf auffällige Gerinnungs- und Entzündungswerte sowie auf Virusinfektionen überprüft. Zur diagnostischen Abklärung gehört weiterhin eine Röntgenuntersuchung der Lunge. Um den Zustand des Herzens zu überprüfen, wird ein EKG durchgeführt.
90 Prozent der transplantierten Nieren funktionieren noch nach einem Jahr, nach fünf Jahren sind es noch 75 Prozent. Bei den anderen Organen liegen die Erfolgsraten geringfügig darunter.
Nachdem das neue Organ transplantiert wurde, bleibt die Empfängerin oder der Empfänger noch eine gewisse Zeit im Krankenhaus. Wie lange das nötig ist, hängt davon ab, welches Organ transplantiert wurde, wie die Operation verlaufen ist und in welchem Gesundheitszustand sich die Patientin oder der Patient befindet. Bei einer Nierentransplantation geht man beispielsweise von zehn Tagen bis drei Wochen Krankenhausaufenthalt aus.
Für den meist mehrwöchigen Klinikaufenthalt nach der Transplantation gibt es verschiedene Gründe: Im Anschluss an die Operation ist es wichtig, die Funktion des eingesetzten Organs genau zu überwachen. Ärztinnen und Ärzte können dabei etwa frühzeitig Abstoßungsreaktionen des Körpers sowie eine mangelnde Funktionsfähigkeit des transplantierten Organs erkennen. Manche Transplantierte bleiben zur besseren Kontrolle zunächst für einige Tage auf der Intensivstation. In den ersten Tagen und Wochen nach der Transplantation ist es zudem wichtig, die Immunsuppression genau auf die Patientin oder den Patienten einzustellen, um zu verhindern, dass der Körper das neue Organ abstößt. (Siehe auch: „Warum werden Organe manchmal abgestoßen?“) Normalerweise nimmt das Organ nach erfolgreichem Eingriff allerdings schnell seine Arbeit auf.
Ob die Patientin oder der Patient nach dem Klinikaufenthalt direkt nach Hause entlassen wird oder noch eine Rehabilitationsmaßnahme notwendig ist, wird individuell entschieden. Bei Herz-, Lungen- oder Lebertransplantationen müssen Patientinnen und Patienten oft nach einem längeren Krankenhausaufenthalt noch mehrere Wochen in eine Rehaklinik. Im Anschluss an die Rehabilitation können die Spendenempfängerinnen und -empfänger wieder nach Hause.
Organspendeausweise können kostenfrei von der Internetseite des Bundesinstituts für Öffentliche Gesundheit (BIÖG) unter www.organspende-info.de heruntergeladen oder unter der gebührenfreien Telefonnummer 0800/90 40 400 (montags bis freitags, 9:00 Uhr bis 18:00 Uhr) bestellt werden. Sie sind aber auch über die gesetzlichen Krankenkassen und in vielen Arztpraxen und Apotheken erhältlich.
Nein. Das Transplantationsgesetz sieht vor, dass dies eine freiwillige Entscheidung jeder und jedes Einzelnen ist und die Krankenkassen über das Thema ergebnisoffen aufklären müssen. Liegt keine schriftliche Erklärung der oder des Verstorbenen zur Organspende vor, werden die Angehörigen nach dem mündlich geäußerten Willen der oder des Verstorbenen befragt. Ist dieser nicht bekannt, werden die Angehörigen zum mutmaßlichen Willen der oder des Verstorbenen befragt. Ist auch dieser nicht hinreichend deutlich erkennbar, werden die Angehörigen um eine Entscheidung nach eigenen ethischen Maßstäben gebeten
Ja. Laut Transplantationsgesetz können Minderjährige ihre Bereitschaft zur Organ- und Gewebespende ab dem vollendeten 16. Lebensjahr und ihren Widerspruch ab dem vollendeten 14. Lebensjahr erklären. Eine Einwilligung der Eltern ist nicht notwendig.
Nein, da sich der Gesundheitszustand eines Menschen permanent verändert, wäre eine Untersuchung im Vorfeld nicht sinnvoll. Ob gespendete Organe oder Gewebe für eine Transplantation geeignet sind, kann erst im Falle einer tatsächlichen Spende medizinisch geprüft werden.
Das ist sinnvoll, am besten beim Personalausweis. Wer das nicht möchte, sollte auf jeden Fall eine Person seines Vertrauens über seine Entscheidung informieren und sagen, wo der Organspendeausweis zu finden ist.
Die geänderte Entscheidung kann in einem neuen Spenderinnen- oder Spenderausweis dokumentiert und der alte Ausweis vernichtet werden.
Nein, das ist nicht mehr vorgesehen. Seit 18.03.2024 gibt es ein Online-Register, in dem Versicherte ihre Erklärungen zur Organspende abgeben, ändern oder widerrufen können. Informationen dazu siehe „Was ist das digitale Organspende-Register?“.
Zudem können Versicherte auf der eGK elektronische Hinweise auf das Vorhandensein und den Aufbewahrungsort von Erklärungen zur Organ- und Gewebespende speichern. Wenn künftig die technischen Voraussetzungen gegeben sind, werden diese Hinweise mit Einwilligung der oder des Versicherten in die elektronische Patientenkurzakte (ePKA), einer Funktion innerhalb der elektronischen Patientenakte (ePA), überführt. Auch dies ist freiwillig. Lehnt der Versicherte eine Überführung und Speicherung in die ePA ab, werden die auf der eGK hinterlegten elektronischen Hinweise aus Gründen der Patientensicherheit, insbesondere der Vermeidung von Fehlinformationen, durch Leistungserbringer gelöscht.
Ist das Einverständnis der oder des Verstorbenen dokumentiert, so ist die Organentnahme rechtlich zulässig. Der Wille der oder des Verstorbenen hat Vorrang. Bei vorliegendem Organspendeausweis werden die Angehörigen also nicht um eine Entscheidung zur Organspende gebeten, sie müssen jedoch darüber informiert werden.
Ja, man kann die Patientenverfügung so verfassen, dass die Möglichkeit zur Organspende erhalten bleibt. Um Unsicherheiten und Konflikte zu vermeiden, ist es wichtig, gerade zu diesen Punkten eindeutige Angaben zu machen und die Angehörigen darüber zu informieren. Auf der Website des Bundesjustizministeriums können dazu ausformulierte Textvorschläge kostenfrei heruntergeladen werden.
Der ausgefüllte Organspendeausweis aus Deutschland ist auch in anderen Ländern gültig, unabhängig von den dortigen Regelungen. Damit die eigene Entscheidung auch im fremdsprachigen Ausland verstanden und beachtet wird, empfiehlt es sich, einen Organspendeausweis in der entsprechenden Landessprache auszufüllen und zu den Personalpapieren zu legen oder ein übersetztes Beiblatt zum deutschsprachigen Organspendeausweis mitzuführen.
Auf der Internetseite des Bundesinstituts für Öffentliche Gesundheit können Organspendeausweise in 29 Fremdsprachen heruntergeladen werden.
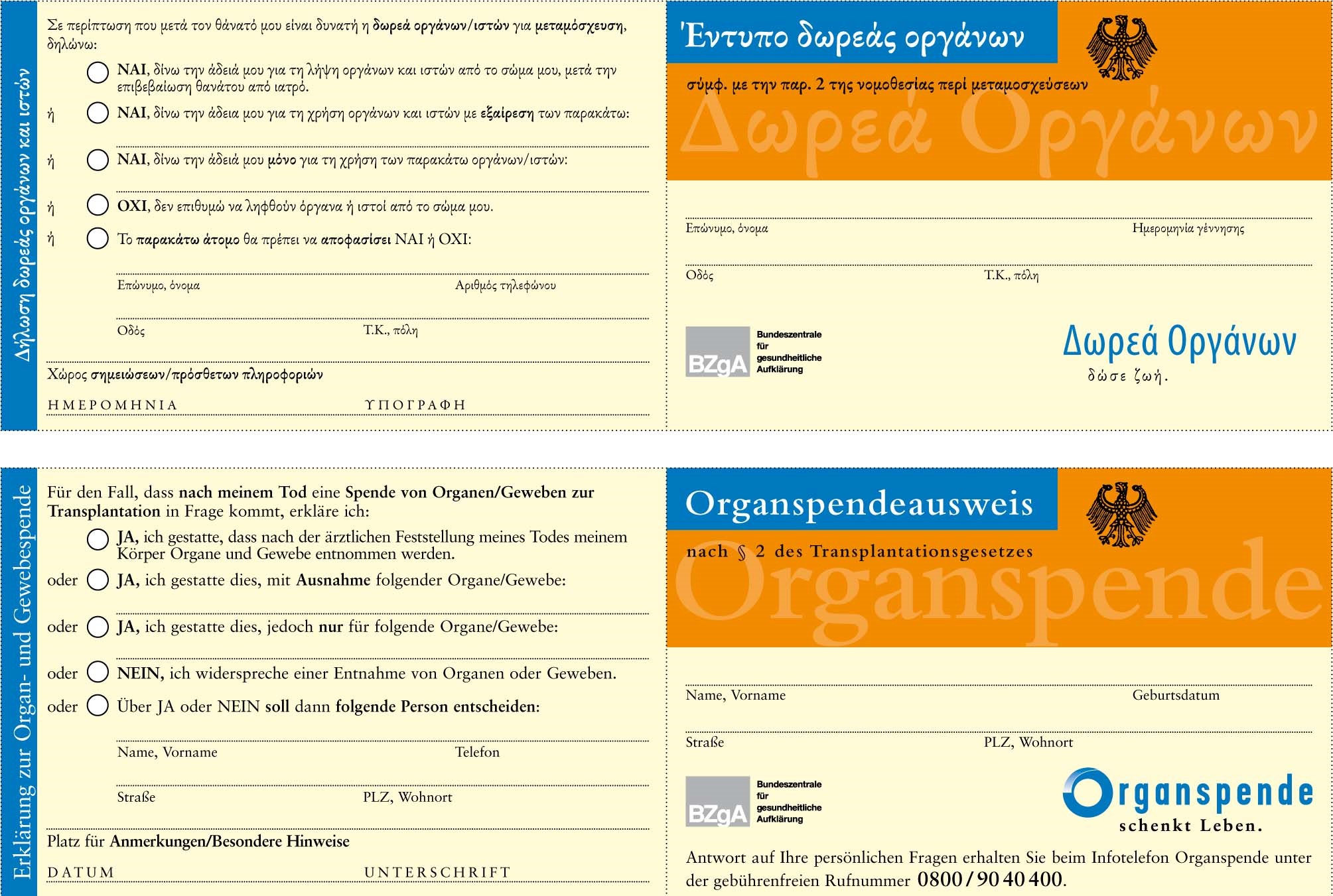
Beispiel: Deutscher Organspendeausweis in griechischer Sprache
Die Organspende ist in den verschiedenen Ländern unterschiedlich geregelt. Es wird im Wesentlichen unterschieden zwischen einer „erweiterten Zustimmungslösung“ und einer „Widerspruchslösung“.
Bei der „erweiterten Zustimmungslösung“ muss die oder der Verstorbene zu Lebzeiten einer Organspende zugestimmt haben. Dies erfolgt zum Beispiel durch einen Organspendeausweis. Liegt keine Zustimmung vor, können die Angehörigen über die Entnahme entscheiden. Entscheidungsgrundlage dabei ist der ihnen bekannte oder mutmaßliche Wille der oder des Verstorbenen.
Bei der „Widerspruchslösung“ muss einer Organspende zu Lebzeiten widersprochen werden. Hat die oder der Verstorbene diese Entscheidung nicht dokumentiert, zum Beispiel in einem Widerspruchsregister, kann eine Organentnahme vorgenommen werden.
Vor einer Reise ins Ausland ist es ratsam, sich über die dort geltenden Organspende-Regelungen zu informieren. Im Ausland gelten grundsätzlich die gesetzlichen Regelungen des jeweiligen Landes. Das bedeutet, verstirbt eine deutsche Staatsbürgerin oder ein deutscher Staatsbürger im Ausland, so wird sie oder er nach der gesetzlichen Regelung des jeweiligen Landes behandelt.

Die Verbände der Krankenkassen auf Bundesebene und der GKV-Spitzenverband haben ein gemeinsames Rundschreiben zu den leistungsrechtlichen Auswirkungen des Gesetzes zur Änderung des Transplantationsgesetzes veröffentlicht. » Lesen

Hier finden Sie Grafiken und Tabellen zur Organspende in Deutschland zu folgenden ausgewählten Themen: Entscheidung zur Organspende, Schematische Darstellung der Organtransplantation, Warteliste nach Organen, Transplantate nach Organen, Organspender nach Altersgruppen » Lesen

Das Gesetz zur Errichtung eines Transplantationsregisters soll die transplantationsmedizinische Versorgung verbessern und für Transparenz sorgen. Daten, etwa zum Organspender und -empfänger, Spenderorgan, zur Transplantation und Nachsorge sollen zentral in einem Transplantationsregister geführt werden. » Lesen

Der seit 20 Jahren tiefste Stand der Organspenderzahlen für 2017 alarmiert auch die Krankenkassen. Die Selbstverwalterinnen und Selbstverwalter der Ersatzkassen betonen daher am Tag der Organspende die große Bedeutung der Aufklärungsarbeit. » Lesen